Остеопороз
Остеопороз выявлен у 75 миллионов лиц в Европе, США и Японии. По прогнозам экспертов ВОЗ, к 2050 году увеличение переломов проксимального отдела бедренной кости составит у мужчин 310 %, а у женщин 240 %.
Общепринятой глобальной стратегией профилактики и снижения смертности при остеопорозе считаются профилактика и раннее выявление заболевания. Это положение сформулировано экспертами ВОЗ, IOF (2001–2007) на основании клинического факта – отсутствия симптомов заболевания до возникновения первых переломов.
В парадигме российской системы здравоохранения проблема скрининга остеопороза должна быть приоритетной задачей врачей первичного звена (Л.И. Беневоленская, 2007), в первую очередь в связи c большим количеством пациентов у врачей терапевтических специальностей.
N.B!
Следует акцентировать внимание, что термины «ОСТЕОПЕНИЯ» и «ОСТЕОПОРОЗ» – это инструментально подтвержденные термины (т. е. чтобы использовать их, необходимо наличие денситометрии или сведения о наличии патологических переломов), которые разделяют лишь мнение экспертов, условно разделивших эти понятия значениями Т-критерия, определяемого на костной денситометрии, и статистическими показателями распространенности переломов при том или ином значении показателя.
Вследствие этого ошибочно думать, что остеопения – это еще не болезнь, и поэтому не требует внимания и коррекции!


Рисунок 8. Дефиниции и современные представления о патогенезе остеопороза
В соответствии с МКБ-10 остеопороз относится к классу XIII – болезни костно-мышечной системы и соединительной ткани (М00-М99), блоку «Остеопатии и хондропатии» и подразделу «Нарушения плотности и структуры кости» (М80-М85).
Таким образом, выделяют:
M80 Остеопороз с патологическим переломом
M81 Остеопороз без патологического перелома
M82* Остеопороз при болезнях, классифицированных в других рубриках
M83 Остеомаляция у взрослых
M84 Нарушения целостности кости
M85 Другие нарушения плотности и структуры кости
Ключевые звенья патогенеза остеопороза
Кость – сложная динамическая система, в которой постоянно и одновременно протекают процессы резорбции и формирования костной ткани. Состояние скелета в целом, определяющееся его начальным морфогенезом, а также ремоделированием костной ткани на протяжении жизни, зависит от скоординированной регуляции и активности формирующих кость клеток – остеобластов (ОБ) и резорбирующих клеток – остеокластов (ОК).
Остеобластогенез
Остеобласты представляют собой мононуклеарные клетки, которые вырабатывают костный матрикс (остеоид), состоящий преимущественно из коллагена I типа, и обеспечивают его минерализацию. Остеобласты образуются из незрелых остеопрогениторных клеток в надкостнице и костном мозге, которые вырабатывают основной регуляторный фактор транскрипции RUNX2 (фактор транскрипции 2, содержащий домен Runt, также известен как CBF-a1). Дифференцировка остеопрогениторных клеток происходит под влиянием множества факторов роста, включая костные морфогенетические белки (BMP), факторы роста фибробластов (FGF; преимущественно FGF18), тромбоцитарный фактор роста (PDGF) и трансформирующий фактор роста β (TGF-ß).
После дифференцировки остеобласты вырабатывают остеогенные маркеры, включая фактор транскрипции Sp7 (ранее известный как остерикс), Col1A1, костный сиалопротеин 2 (BSPII), макрофагальный колониестимулирующий фактор 1 (M-CSF), костную щелочную фосфатазу (ALP), остеокальцин (также известный как костный протеин Gla), остеопонтин (OPN), RUNX2, медиаторы сигнального пути Wnt/ß-катенин, N-терминальный пропептид коллагена I типа и SPARC (также известный как остеонектин).
Образование зрелыми остеобластами костной ткани стимулируется инсулиноподобным фактором роста II (IGF-II) и TGF-ß.
Остеобласты, окруженные костным матриксом, превращаются в остеоциты, после чего они прекращают синтез остеоида и минерализацию костного матрикса; вместо этого такие клетки обеспечивают паракринную регуляцию активных остеобластов, а также, по всей видимости, угнетают образование остеокластов и резорбцию костной ткани.
Остеокластогенез
Остеокласты, которые образуются из клеток моноцитарно-макрофагального ряда, интенсивно вырабатывают тартрат-резистентную кислую фосфатазу типа 5 (TRAP) и катепсин K.
Окончательно дифференцированные зрелые остеокласты фенотипически характеризуются экспрессией специфических маркеров, таких как TRAP, и рецепторов к кальцитонину. В участках резорбции костной ткани клеточная мембрана остеокластов образует складки («гофрированная мембрана»), которые увеличивают площадь резорбции. Фермент TRAP, который секретируется гофрированной мембраной, вызывает дефосфорилирование остеопонтина (OPN), а также стимулирует миграцию остеокластов и резорбцию костной ткани. Ионы кальция и фосфата, которые высвобождаются при разрушении гидроксиапатита (основного компонента минерализованного матрикса), собираются в небольшие везикулы и выделяются во внеклеточную жидкость. Маркеры резорбции костной ткани включают сывороточный C-телопептид коллагена I типа и мочевой N-телопептид коллагена I типа.
В регуляции активности остеокластов участвуют: гормоны, включая паратиреоидный гормон (ПТГ), кальцитонин и ИЛ-6; растворимые факторы, такие как M-CSF (дефицит этого фактора вызывает остеопетроз); факторы транскрипции, такие как c-Fos, NFATcl и NFkB; лиганд протеинового рецептора, активирующего ядерный фактор kB (RANKL; также известен как член 11 суперсемейства TNF (TNFSF11)). Процесс костной резорбции включает также синтез цистеиновых протеиназ, таких как катепсин K и матриксные металлопротеиназы (MMP). MMP-9 и MMP-14 стимулируют миграцию остеокластов к костной поверхности. Дефицит эстрогена усиливает костную резорбцию, тогда как недостаточное поступление и низкая плазменная концентрация витамина K, а также недостаточное карбоксилирование остеокальцина сопровождаются снижением минеральной плотности костной ткани (МПКТ) и увеличением риска переломов.
Патология
Нарушение указанной регуляции может привести к тяжелым нарушениям состояния скелета, характеризующимся как снижением (например, остеопороз), так и повышением (например, остеопетроз) массы кости. Количество активных остеокластов определяется дифференцировкой и слиянием прекурсоров этих клеток, а также их гибелью за счет апоптоза. Повышение пула активных остеокластов, сопровождающееся повышением костной резорбции и снижением массы кости, наблюдается при остеопорозе.
Эти процессы реализуются путем активации многогранных межклеточных событий, включающих регуляцию посредством транскрипционных нуклеарных факторов (семейство NF kappa) генов, кодирующих медиаторы, способные регулировать метаболизм, образование и резорбцию кости, и их рецепторы (Ota N., Hunt S.C., Nakajima T. et al., 2000). Наиболее значимым эффектом медиаторов является их действие как локальных аутокринных и паракринных факторов, что обеспечивается совпадением условий стимуляции секреции цитокинов и усиления экспрессии рецепторов на клетках-мишенях (Mundy G.R., 2000).
Инициальное событие в костном ремоделировании – увеличение остеокластной костной резорбции, связанной с повышенной клеточной адгезией между остеокластными предшественниками и костномозговыми стромальными клетками или остеобластами (Tanaka Y., Maruo A., Fujii K. et al., 2000).
Главный клеточный процесс в патологической костной резорбции – остеокластная активность. Костная резорбция – уникальная функция остеокластов.
Остеокласты – специфические макрофагальные полинуклеары. Отвечая на интегрин-опосредованные сигналы, остеокласты образовывают специализированную формацию, устанавливающую ограниченное микроокружение между ними и костью, где и происходит матричная деградация путем процесса, включающего протоновый транспорт.
Цитокины являются истинными медиаторами ремоделирования костной ткани (Jergensen N.R., 1997).
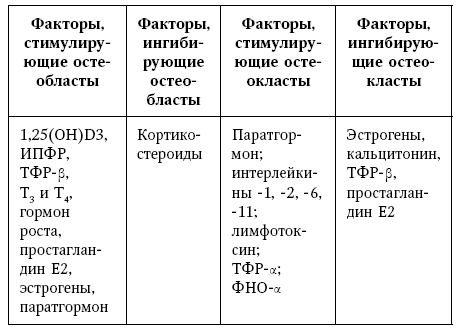
Центральную роль среди многих факторов (см. табл. 5), стимулирующих чрезмерную остеокластную активность, играют цитокины, такие, как интерлейкин-1 (ИЛ-1), фактор некроза опухоли α (ФНО-α), обладающие провоспалительными свойствами.
Таблица 5
Системные, локальные и другие факторы, регулирующие костное ремоделирование
Цитокины типа ИЛ-6 также стимулируют остеокластное образование путем активации гликопротеиновой рецепторной субъединицы gp130 на стромальных⁄остеобластных клетках, которая ведет к активации экспрессии рецепторного активатора лиганда нуклеарного фактора kappa β.
Все локальные факторы, за исключением простагландина, имеют белковую природу и синтезированы различными типами клеток, имеющими мезенхимное происхождение.
Открыты новые представители семейства лигандов ФНО-рецепторов, а именно: рецепторный активатор нуклеарного фактора kappa β (RANK) и RANK-лиганд (RANKL). Их взаимодействия важны для дифференцировки остеокластов из гемопоэтических предшественников в физиологических и патологических условиях (Roux S., Orcel P., 2000).
В окончательный путь остеокластогенеза было предложено включать три составляющие системы цитокинов: активатор рецепторов ядерного фактора Кβ лиганд (RANKL), его рецептора – активатора ядерного фактора Кβ (RANK) и его растворимого рецептора-приманки, остеопротегерин (ОПГ).
RANKL является цитокиноподобной молекулой, активирующей мембраносвязанные рецепторы на поверхности преостеокластов.
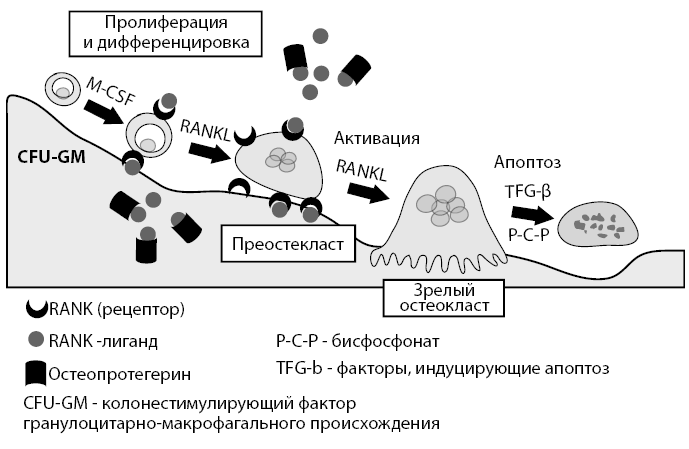
Рисунок 9. Схема созревания остеокласта и взаимодействие RANK-лиганд с рецепторами и остеопротегерином
RANK-лиганд активируя рецепторный активатор нуклеарного фактора kappa β, приводит к стимуляции созревания остеокластов.
В то же время иной пептид – остеопротегерин – является «рецептором-ловушкой», который связывает RANK-лиганд и предупреждает таким образом активирующее влияние последнего на RANK.
Остеопротегерин имеет очень мощное тормозящее действие на образование остеокластов.
Именно исходя из таких представлений, данный механизм регуляции резорбирующей активности остеокластов рассматривают как новую перспективную возможность для лечения заболеваний, сопровождающихся снижением костной массы и активной резорбцией, а также повышением риска переломов (Г.Я. Шварц, 2004).
Патогенетические взаимосвязи кардиоваскулярных заболеваний и остеопороза
По данным зарубежных публикаций, у пациентов, перенесших остеопоретический перелом шейки бедра, в 70 % имется патология сердечно-сосудистой системы (H. Diamond, S. Thornley, R. P. Smerdely, 1997). В нашей клинике таких пациентов было более 80 %, при этом ни один из них не знал о своем заболевании ранее и соответственно лечение и профилактику остеопороза не проводил (Верткин А.Л., Наумов А.В., 2006). Аналогичные данные приводит и И.В. Буданова и соавт. (2005).
По мнению Насонова Е.Л. (1999), сердечно-сосудистые заболевания (ССЗ), дегенеративные заболевания позвоночника и суставов, а также остеопороз, являющиеся наиболее частыми проявлениями инволютивной патологии, следует определять как «кальцийдефицитные» болезни человека. Это объясняется определенным сходством патогенеза остеопороза и атеросклероза, при которых поврежденные моноцитарные клетки, в одном случае дифференцируются в сосудистой стенке в макрофагоподобные «пенистые» клетки, в другом – в остеокласты.
Помимо этого, костная и сосудистая ткани имеют ряд и других общих морфологических и молекулярных свойств. Сосудистый кальцификат представлен теми же элементами, что и костная ткань: соли кальция, фосфаты, связанные с гидроксиапатитом, остеопонтин, костный морфогенный белок, матриксный Gla-белок, коллаген типа I, остеонектин, остеокальцин и др. (Shanahan C.M., Cary N.R., Metcalfe J.C. et al., 1994; Giachelli C.M., Bae N., Almeida M. et al., 1993; Bostrom К., Watson K.E., Hom S. et al., 1993; Katsuda S., Okada Y., Minamoto T. et al., 1992). Более того, стенка артерии, пораженной атеросклерозом, состоит из предшественников остеобластов, которые обладают способностью синтезировать минеральные компоненты, характерные для костной ткани (Parhami F., Morrow A.D., Balucan J. et al, 1997).
Особенно большое значение имеет тот факт, что окисленные липопротеины низкой плотности (ЛПНП), принимающие участие в развитии атеросклеротического поражения сосудов (Witztum J.L., Steinberg D., 1991), стимулируют минерализацию, опосредованную как костными остеобластами, так и остеобластоподобными клетками, изолированными из сосудистой стенки.
В исследованиях Christoph R. et al (2000), в популяции 91 611 пациентов, методом случай – контроль было продемонстрировано снижение риска переломов у пациентов, получающих статины (0,55; 95 % ДИ, 0,44–0,69), при том, что у пациентов, принимавших фибраты, снижение риска переломов не наблюдалось.
В исследованиях Uyama O., Hansen M.A. было показано, что у пациентов с низкой минеральной плотностью кости (МПК) чаще наблюдается повышение уровня липидов, приводящее к более тяжелому коронарному атеросклерозу и высокому риску инсульта и инфаркта миокарда (Uyama O., Yoshimoto Y., Yamamoto Y., Kawai A. 1997; Р. van der Recke P., Hansen M.A., Hassager C., 1999). У женщин в ранний период постменопаузы (P. van der Recke и et al., 1999) снижение МПКТ на одно стандартное отклонение от пиковой костной массы (0,4 г/см2) ассоциируется с увеличением риска общей летальности на 43 % (относительный риск – ОР=1,4; pр<0,05) и преждевременной смерти от сердечно-сосудистой патологии в течение 17 лет наблюдения (ОР=2,3; pр<0,05).
В эпидемиологическом исследовании, проведенном Browner W.S., Sooley D.G., Vogt T.M. (1991), в которое были включены 9704 женщины старше 65 лет, каждое снижение МПКТ проксимального участка лучевой кости на одно стандартное отклонение от нормы увеличивало риск преждевременной смерти от инсульта в течение последующих 2 лет (не связанный с остеопоретическими переломами) на 40 % (Browner W.S., Pressman A.R., Nevitt M.C. et al., 1993).
В исследовании G.N. Farhat, A.B. Newman, K. Sutton-Tyrrell et all. (the Health ABC study, 2007) у пациентов c кардиоваскулярными заболеваниями выявлены более низкие показатели МПК в телах позвонков, шейки бедра и дистальном отделе предплечья, особенно у пациентов c высоким уровнем провосполительных цитокинов (Vasan R.S., Sullivan L.M., Roubenoff R., Dinarello C.A., Harris T., Benjamin E.J., Sawyer D.B., Levy D., Wilson P.W., D’Agostini R.B. (2003). Inflammatory markers and risk of heart failure in elderly subjects without prior myocardial infarction; Framingham Heart Study. Circulation 107:1486–1491).
В исследовании U. Sennerby, B. Farahmand, A. Ahlbom, S. Ljunghall, K. Michaëlsson (Osteoporos Int., feb. 2007) было выявлено 2–3-кратное увеличение риска перелома проксимального отдела бедренной кости у пациентов c ССЗ в анамнезе.
Следует подчеркнуть, что ряд авторов относят потерю МПК к категории предикторов ССЗ, а именно поражений коронарных артерий (Marcovitz P.A., Tran H.H., Franklin B.A., O’Neill W.W., Yerkey M., Boura J., Kleerkoper M., Dickinson C.Z. (2005). Usefulness of bone mineral density to predict significant coronary artery disease. Am J Cardiol 96:1059–1063).
В ряде исследований отмечена общность патогенеза артериальной гипертонии и остеопороза. В частности, активность ренин – ангиотензиновой системы (РАС), с одной стороны, за счет влияния на локальный кровоток и кровоснабжение костей, вызывает вазоконстрикцию микроциркуляторного русла, а с другой – оказывает непосредственное влияние на выработку ангиотензина ІІ. Последний является фактором роста, непосредственно стимулирующим пролиферацию остеокластов и увеличивающим уровень эндотелина-1, содержание которого при активации РАС увеличивается не только в эндотелии, но и в остеокластах (Sasaki T., Hong M.H., 1993). Эти данные подтверждаются в клинике остеопротективном действии ингибиторов АПФ (Stimpel M., Jee W.S.S., Yamamoto N. et al., 1995). Эти препараты, подавляя активность ангиотензина ІІ, способствуют меньшей резорбции остеокластов костной ткани, снижая ее потери МПКТ (Hatton R., Stimpel M., Chambers T.J., 1997; Stimpel M., Hatton R., Chambers T.J., 1997).
Все эти данные позволяют предположить, что нарастание частоты остеопороза, эктопической кальцификации и атеросклероза в целом у одних и тех же пациентов невозможно объяснить только неспецифическими возрастными факторами, обусловливающими независимое накопление этих патологических состояний в пожилом возрасте. Вероятно, они еще имеют и общую патогенетическую основу (Pahmani F., Garfinkel A., Demer L.L., 2000).
Остеопороз как фактор риска сердечно-сосудистых заболеванийКальцификация сосудов является независимым фактором риска сердечно-сосудистых заболеваний (ССЗ).
Кальцификация любой артерии или клапана сердца повышает риск сердечно-сосудистых событий и смертности в 3–4 раза, а также считается прогностическим фактором ишемической болезни сердца (ИБС). Отложение кальция в коронарных артериях может привести к ослаблению вазомоторных реакций и нарушить стабильность атеросклеротических бляшек. У пациентов с нестабильной стенокардией либо инфарктом миокарда чаще наблюдается множество небольших очагов отложений кальция, тогда как у пациентов со стабильной стенокардией – несколько крупных очагов.
Кальцификация коронарных артерий легко определяется при помощи КТ; оценка кальцификации может использоваться в клинических исследованиях для прогнозирования риска сердечно-сосудистых событий.
Аналогично кальцификация аорты также является независимым прогностическим фактором сердечно-сосудистых событий.
Кальцификация стенок артерий сопровождается снижением их эластичности, что приводит к значительной заболеваемости и смертности от таких заболеваний, как артериальная гипертензия, аортальный стеноз, гипертрофия миокарда, инфаркт миокарда и ишемия нижних конечностей.
В настоящем обзоре рассматриваются патогенетические механизмы, общие для остеопороза и кальцификации сосудов, а также обсуждаются клинические данные в отношении частоты развития кальцификации сосудов и риска сердечно-сосудистых событий у пациентов с остеопорозом.
Патофизиология кальцификации сосудовВыделяют четыре типа кальцификации сосудов – интимы, средней оболочки (медии) и клапанов сердца, а также кальцифицирующую артериолопатию.
Наиболее распространенной формой является кальцификация интимы, которая развивается под воздействием проатерогенных и провоспалительных факторов, таких как липопротеины и цитокины.
Кальцификация медии, которая ассоциируется с возрастом, сахарным диабетом и хронической болезнью почек (ХБП), приводит к увеличению риска ампутации и смертности от сердечно-сосудистых причин по сравнению с пациентами, у которых кальцификация сосудов отсутствует.
При кальцификации медии эластин распадается с образованием метаболитов, которые активируют формирование клетками отложений кальция, тогда как неповрежденный эластиновый матрикс стабилизирует фенотип гладкомышечных клеток (ГМК) сосудистой стенки in vivo.
Кальцификация митрального кольца, которая является наиболее распространенной формой кальцификации клапанов сердца (на втором месте – аортальный клапан), положительно коррелирует с атеросклерозом и смертностью вследствие сердечно-сосудистых причин независимо от тяжести ИБС.
Кальцифицирующая артериолопатия является тяжелой и жизнеугрожающей формой кальцификации сосудов, которая, как правило, возникает у пациентов с гиперпаратиреоидизмом или на поздних стадиях ХБП, сопровождаясь развитием панникулита и некроза кожи. При этом смертность достигает 80 %, что обусловлено прогрессирующей ишемией кожи и сепсисом. В редких случаях возможно также поражение брыжейки и ткани легких.
Факторы риска поражения эндотелия, такие как дислипидемия, артериальная гипертензия, сахарный диабет или воспалительные цитокины, образующиеся в избыточной жировой ткани, усиливают экспрессию веществ, стимулирующих адгезию лейкоцитов к внутренней поверхности стенки артерии и их соединение с эндотелиальными и ГМК. Основным результатом такой воспалительной реакции является миграция ГМК из медии в интиму, их пролиферация и трансформация в остеобластоподобные клетки с развитием кальцификации и атеросклероза.
В этом процессе также участвуют моноциты и дендритные клетки, которые вырабатывают MMP в ответ на различные продукты окисления и воспалительных реакций.
При изучении кальцинированных сосудов человека были обнаружены маркеры остеогенеза (ALP, остеокальцин, BSPII, коллаген II), факторы транскрипции остеобластов (RUNX2, Sp7, MSX2) и фактор транскрипции хондроцитов SOX9. Инактивация гена RUNX2 приводила к выраженному уменьшению кальцификации ГМК сосудов.
Кальцификация атеросклеротических бляшек интимы происходит по механизму энхондральной оссификации; процесс кальцификации медии более сходен с эндесмальной оссификацией, поскольку: а) изначально минерализация происходит в матриксных везикулах, связанных с волокнами внеклеточного матрикса; б) отсутствует необходимость предшествующего наличия хрящевой ткани; в) основную роль в процессе минерализации играет BMP-2.
Кальцификация аортального клапана ассоциируется с фенотипом остеобластов, поскольку при кальцификации в клапанах определяются повышенные концентрации мРНК, кодирующей OPN, BSPII, остеокальцин и RUNX2. Культивирование интерстициальных клеток аортального клапана человека в стимулирующей остеогенез питательной среде, содержащей BMP-2, BMP-4, BMP-7 и TGF-ß, в течение 21 дня привело к остеобластной дифференцировке интерстициальных клеток клапана, что определялось на основании повышенной активности и экспрессии ALP.
BMP участвуют в дифференцировке остеобластов, одновременно оказывая влияние на синтез АФК и усиливая адгезию моноцитов к сосудистой стенке. Действие этих белков блокируется MGP, витамин K-зависимым белком, который также угнетает минерализацию сосудистой стенки в качестве кофактора α2-HS-гликопротеина (также известен как фетуин-A). RANKL является ключевым фактором созревания остеокластов, а также препятствует кальцификации. OPG предотвращает связывание RANKL с его рецептором.
Сигнальный путь Wnt, который играет важную роль в дифференцировке остеобластов, угнетается склеростином и DKK-1. В сосудистой стенке Wnt активируется фактором транскрипции MSX2, который нейтрализует ингибирующий эффект DKK-1, что приводит к усилению кальцификации сосудов.
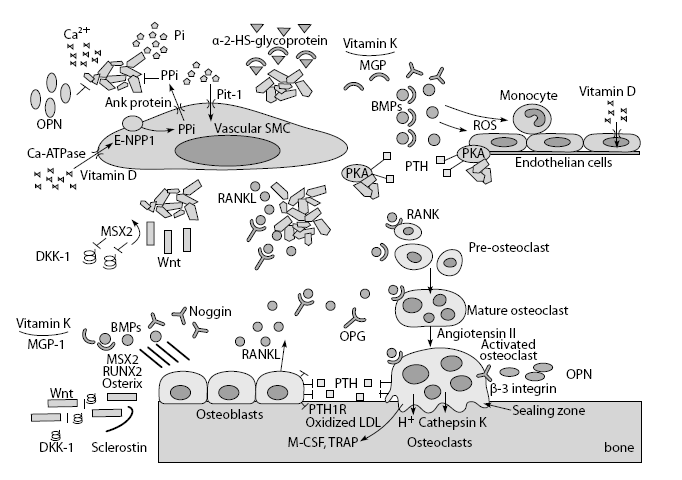
Рисунок 10 (адаптирован по C.E. Lampropoulos, I. Papaioannou, D.P. D’Cruz, 2012). Общие патогенетические механизмы остеопороза и кальцификации сосудов
Ионы фосфата, которые проникают через стенку ГМК вместе с котранспортером Pit-1, непосредственно стимулируют кальцификацию сосудов, тогда как ионы пирофосфата служат ингибитором кальцификации. OPN связывает ионы кальция и гидроксиапатита, ингибируя формирование кристаллов и кальцификацию сосудов; этот белок взаимодействует с интегриновыми рецепторами, что приводит к активации остеокластов. ПТГ угнетает активацию остеобластов и усиливает резорбцию костной ткани; посредством активации PKA этот гормон стимулирует дифференцировку остеобластов и минерализацию клеток сосудистой стенки.
Витамин D увеличивает поступление кальция в клетки сосудистой стенки, что приводит к кальцификации. Окисленный холестерин ЛПНП стимулирует экспрессию мощных медиаторов дифференцировки остеокластов. Ангиотензин II участвует в активации остеокластов. Сокращения: BMP = костный морфогенетический белок; Ca2+ = кальций; DKK-1 = белок Dickkopf-1; E-NPP1 = экзонуклеотид-пирофосфатаза (член 1 семейства фосфодиэстераз); M-CSF = макрофагальный колониестимулирующий фактор 1; MGP = матриксный Gla-белок; OPG = остеопротегерин; OPN = остеопонтин; Pi = неорганический фосфат; PPi = пирофосфат; PKA = протеинкиназа A; ПТГ = паратиреоидный гормон; PTH1R = рецептор к паратиреоидному гормону типа 1; RANKL = лиганд рецептора, активирующего ядерный фактор kB; АФК = активные формы кислорода; RUNX2 = транскрипционный фактор 2 с доменом runt; ГМК = гладкомышечная клетка; TRAP = тартрат-резистентная кислая фосфатаза типа 5.
Перициты мелких кровеносных сосудов, а также интерстициальные клетки аортального клапана человека могут дифференцироваться в остеобласты, хондроциты и адипоциты, что способствует возникновению и прогрессированию кальцификации сосудов. Минерал, который откладывается в кальцинированных бляшках сосудистой стенки, представляет собой гидроксиапатит. Низкое поступление витамина K (который является необходимым кофактором для активации некарбоксилированного матриксного Gla-белка (MGP)) и высокая концентрация некарбоксилированного MGP тесно связаны с повышенным риском кальцификации сердечно-сосудистой системы и смертности.