
Неотложная синдромология. Скорая медицинская помощь. Практическое руководство
5. Принять и выполнить оптимальное тактическое решение по одному из нижеследующих вариантов:
– экстренная доставка пациентов в стационар;
– направление и/или доставка пациентов к врачу-специалисту или к врачу общей практики;
– направление на лабораторное и/или инструментальное (аппаратное) исследование и врачебное наблюдение в стационарном или в амбулаторно-поликлиническом лечебнопрофилактическом учреждении.
6. Самостоятельно назначить или организовать врачебное назначение соответствующего лечебного курса медикаментозными, физиотерапевтическими или иными средствами и осуществить контроль их эффективности и безопасности для пациентов.
7. Оценить эффективность и выявить побочные и нежелательные эффекты систематических лечебных курсов и принять меры для их коррекции или отмены по результатам срочных врачебных консультаций.
Конкретные аннотации к лекарственным препаратам содержат подробную и точную информацию о дозах, способах применения, побочных эффектах, противопоказаниях и взаимодействии с другими лекарственными препаратами. Эти же сведения можно получить из официальных фармацевтических изданий и книг по фармакотерапевтическим аспектам взаимодействия лекарственных веществ. Конечно, возрастающий объем фармацевтического рынка не дает возможности удержать в памяти постоянно растущий массив информации по этому поводу. Тем более важно умение правильно использовать необходимые официнальные данные и принимать лекарственные решения только по получению нужной и достоверной информации.
Изложенный в руководстве материал позволяет сделать определенные выводы. Можно полагать, что вдумчивый врач (фельдшер) придет к этим выводам самостоятельно.
Выводы1. Синдромный диагноз отражает патогенез заболевания.
2. Синдромный диагноз является предварительным диагнозом.
3. Синдромный диагноз не отражает этиологию заболевания и не подменяет собой клинический нозологический диагноз.
4. Синдромный диагноз обосновывает необходимость дальнейших лабораторных и инструментальных исследований, а также применение специализированных методов диагностики и лечения в условиях стационара.
5. Синдромный диагноз не дает оснований для отказа от специализированных методов диагностики и лечения в условиях стационара.
6. Отдельные лекарственные препараты могут неправильно интерпретировать или смягчать клинические проявления ряда синдромов и тем самым препятствовать установлению точного клинического диагноза.
Выводы позволяют сформулировать практические рекомендации общего характера.
Практические рекомендации1. При выявлении патологического синдрома следует установить его жизнеопасный, жизнеугрожающий или инвалидизирующий характер.
2. Посиндромные лечебные мероприятия следует направлять на поддержание или протезирование функций жизнеобеспечения, профилактику развития жизнеугрожающих расстройств и осложнений.
3. Посиндромные лечебные мероприятия, в первую очередь лекарственные воздействия, не должны изменять клиническую картину заболевания до постановки нозологического клинического диагноза, т. е. не препятствовать дифференциальной диагностике.
4. При неизвестном клиническом диагнозе или при безуспешности этиопатогенетической терапии, даже в случаях нозологической идентификации синдрома, т. е. при известном клиническом диагнозе, все больные, как с острыми, так и с хроническими заболеваниями, подлежат стационарному или специализированному амбулаторно-поликлиническому обследованию.
5. Выбор этапа обследования и лечения определяется на основании тяжести состояния пациента и эпидемиологических показаний.
6. Посиндромная патогенетическая терапия является составной частью этиотропного комплексного лечения больных.
7. Лекарственные препараты следует применять на основе показаний, противопоказаний и при обязательном учете характера лекарственного взаимодействия.
В последующих главах руководства приведены основные сведения по ряду синдромов, наиболее практически значимых для врача общей практики, семейного врача, а также фельдшера с сертификатом по специальности «Лечебное дело», изложенные в соответствии с вышеприведенными принципами синдромной патологии, дифференциальной диагностики и фармакотерапии.
ГЛАВА 1. СИНДРОМ «БОЛЬ В ГРУДИ»
Жизнеопасные и жизнеугрожающие заболевания: ишемическая болезнь сердца (острый приступ стенокардии, острый инфаркт миокарда).
Инвалидизирующие заболевания, требующие дифференциального диагноза с применением специализированных методов и специализированного лечения (острый приступ грудного радикулита, онкологические заболевания пищевода и кардиального отдела желудка, опоясывающий лишай, тромбофлебит межреберных вен, опухоли молочных желез).
Патологическое состояние, ведущим и демонстративным признаком которого служат боли в области грудной клетки на фоне ухудшения самочувствия и общего состояния больных. Синдром возникает при заболеваниях сердца, легких, органов средостения, костно-мышечного каркаса грудной клетки, нервной системы, надфасциально расположенных анатомических образований в области грудной клетки – грудных (молочных) желез, нервов и вен, болезнях кожи и подкожной клетчатки с локализацией в пределах анатомических границ грудной клетки.
При оценке синдрома обращают внимание на особенности локализации, иррадиации, длительности болей, ближайший и отдаленный кардиологический, инфекционный, гастралгический анамнез, а также на факторы, провоцирующие и купирующие синдром, в их числе сведения о физических и психических нагрузках, травмах, ощущениях при глотании воды и пищи, тошноте и срыгиваниях. При объективном обследовании выясняют частоту и ритм сердечных сокращений и дыхательных движений, данные перкуссии и аускультации грудной клетки, результаты термометрии. Важную информацию дают результаты электрокардиографического и рентгенологического исследований грудной клетки и клинических анализов крови. При отсутствии показаний к скорой медицинской помощи и срочной госпитализации больные обследуются в плановом порядке стационарно или амбулаторно у профильных врачей-специалистов – невропатологов, онкологов, дерматологов и др.
Синдромный подход к распознаванию острых заболеваний сердечно-сосудистой системы с жизнеопасными и жизнеугрожающими проявлениями синдрома «боль в груди» целесообразен в начальных (острых) периодах их развития.
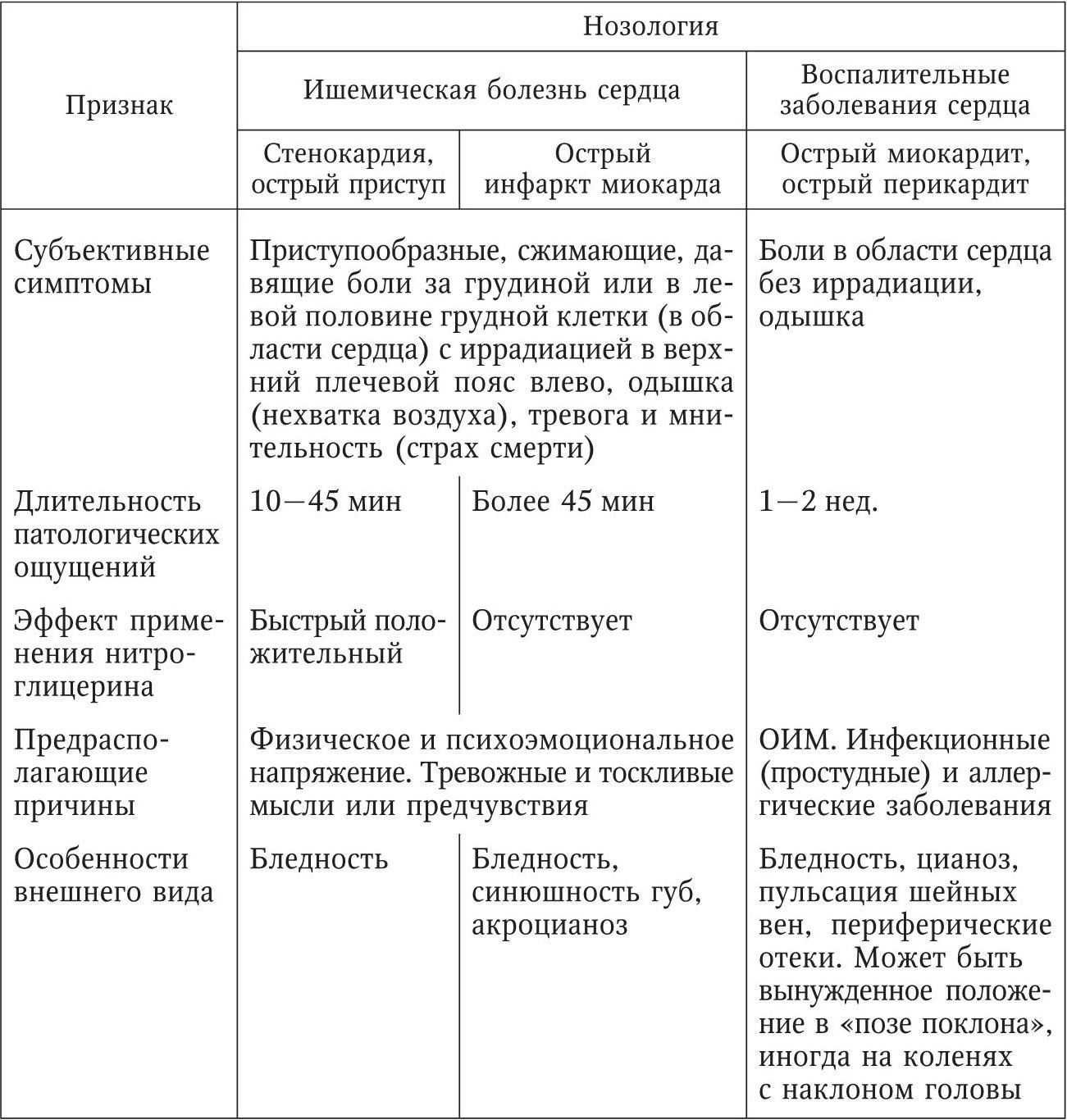
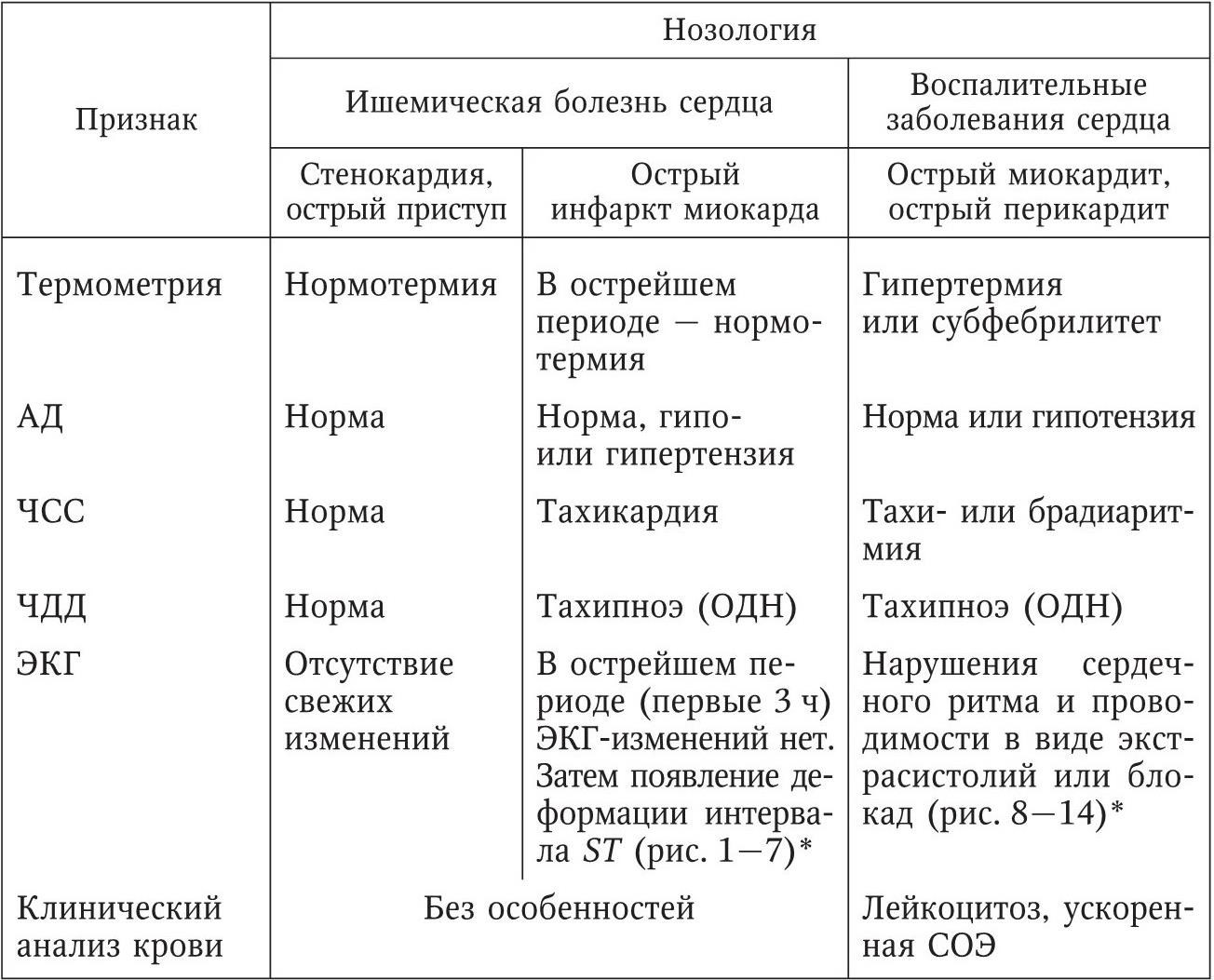
Особенности проявлений синдрома «боль в груди» при заболеваниях сердца и коронарных сосудов характеризует дифференциально-диагностическая табл. 2.
Таблица 2
Особенности общих клинических проявлений синдрома «боль в груди» при сердечно-сосудистой патологии
** Все рисунки представлены в Приложении 3.
Приведенные клинические различия требуют специальных методов исследования и дополняются результатами последних (см. табл. 2). Различия результатов лабораторных показателей и данных ЭКГ при синдроме «боль в груди», возникшем в результате сердечно-сосудистой патологии, подтверждают диагноз.
Появление приступообразных болей за грудиной с иррадиацией влево в руку, в том числе в 4 – 5 пальцы левой кисти, в шею, лопатку, нижнюю челюсть длительностью до нескольких десятков минут на фоне тахикардии и тахипноэ без гипертермии или субфебрилитета расценивается как ангинозные боли. Они характерны для ишемической болезни сердца – острого приступа стенокардии и острого инфаркта миокарда, и требуют экстренного применения лекарственных препаратов. Диагноз подтверждают данные электрокардиографического исследования, а именно: деформация зубца T, смещение сегмента ST вверх или вниз от изолинии, появление патологического зубца Q, исчезновение зубца R, формирование патологического комплекса QS (см. рис. 1 – 7). Отсутствие эффекта от приема нитропрепаратов даже без патологических изменений на электрокардиограмме следует расценить как острый инфаркт миокарда. Больные с острым инфарктом миокарда госпитализируются на носилках в отделение кардиореанимации. Больные с купированным приступом стенокардии подлежат амбулаторному лечению иод наблюдением врача-кардиолога или семейного врача с применением системного курса антиангинальной терапии под контролем состояния сердечно-сосудистой системы.
Наличие постоянных загрудинных болей, длящихся сутки и более, без какой-либо иррадиации, возникших в течение или после какого-либо инфекционного заболевания, чаще простуды, при тахикардии, тахипноэ с гипертермией или субфебрилитетом, характерно для миокардита, перекардита или эндокардита. Эти боли не поддаются антиангинальной терапии. При перкуссии и аускультации грудной клетки патологических изменений в легких не выявляют, зато отмечают расширение границ сердечной тупости влево и вверх. На связь синдрома с воспалительным процессом указывают лейкоцитоз и ускоренная реакция СОЭ. Поражение сердца подтверждают данные ЭКГ-исследования по признакам нарушения ритма (экстра- и парасистолия) и проводимости (блокады) сердца (см. рис. 8 – 14). Синдром «боль в груди» в этом случае могут дополнить острая сердечная и дыхательная недостаточность, а также отеки. Больные с гипертермией и/или признаками декомпенсации сердечной и дыхательной деятельности доставляются на носилках в кардиологические стационары. Для снятия болей применяют наркотические или ненаркотические анальгетики. При отсутствии жизнеугрожающих нарушений сердечной деятельности больные могут быть оставлены для лечения на дому под наблюдением кардиолога (участкового или семейного врача) с применением системных лечебных курсов антибиотиков и сердечных средств под электрокардиографическим, рентгеновским и лабораторным контролем. Неэффективность лечения на дому служит показанием к госпитализации. Синдром «боль в груди» часто служит проявлением заболеваний, не несущих непосредственной угрозы жизни больных, но требующих проведения диагностических и лечебных мероприятий. Эти патологические состояния служат причиной инвалидизации с возможным неблагоприятным исходом (см. табл. 3).
Таблица 3
Распознавание инвалидизирующих проявлений синдрома «боль в груди»
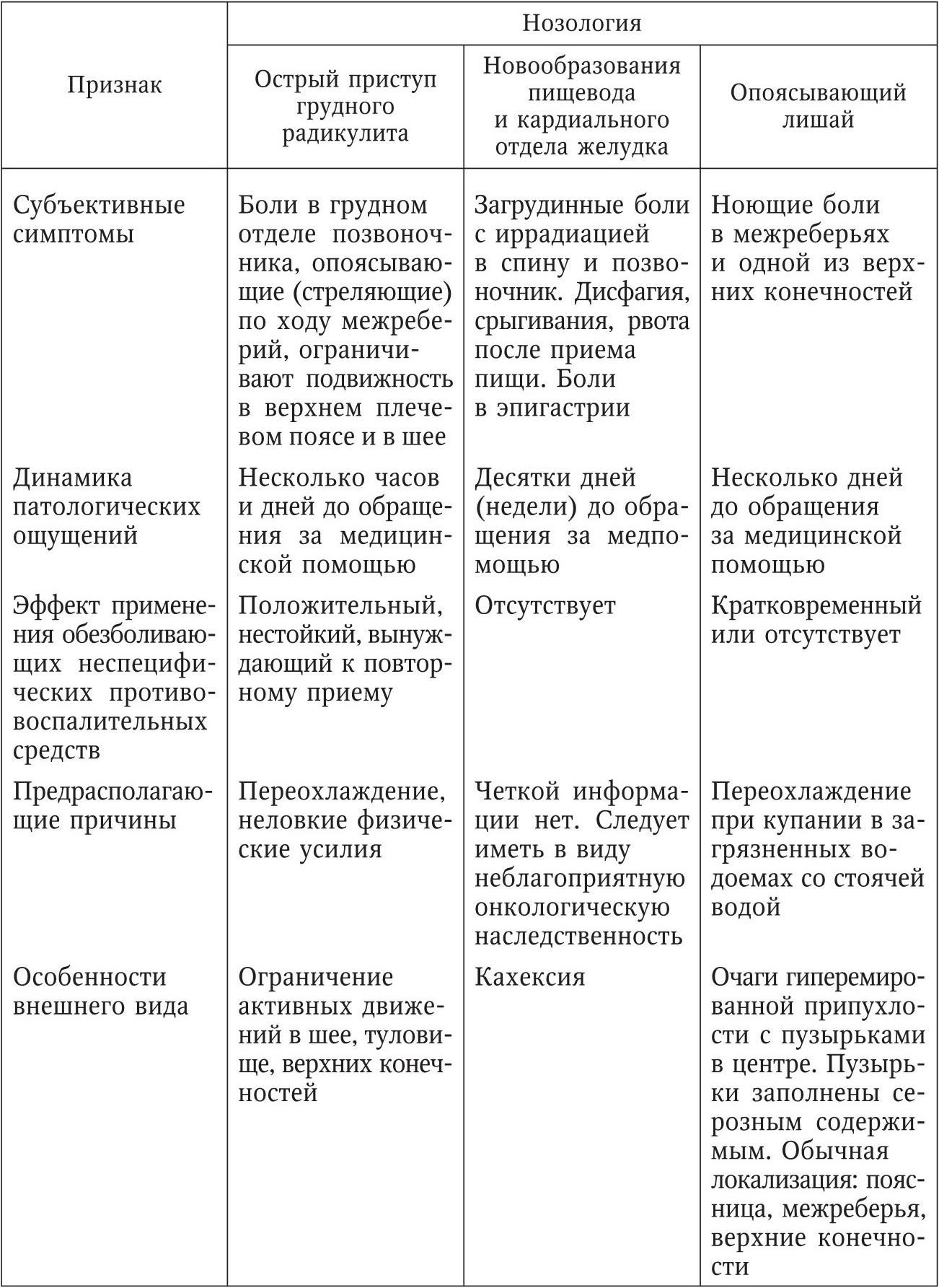
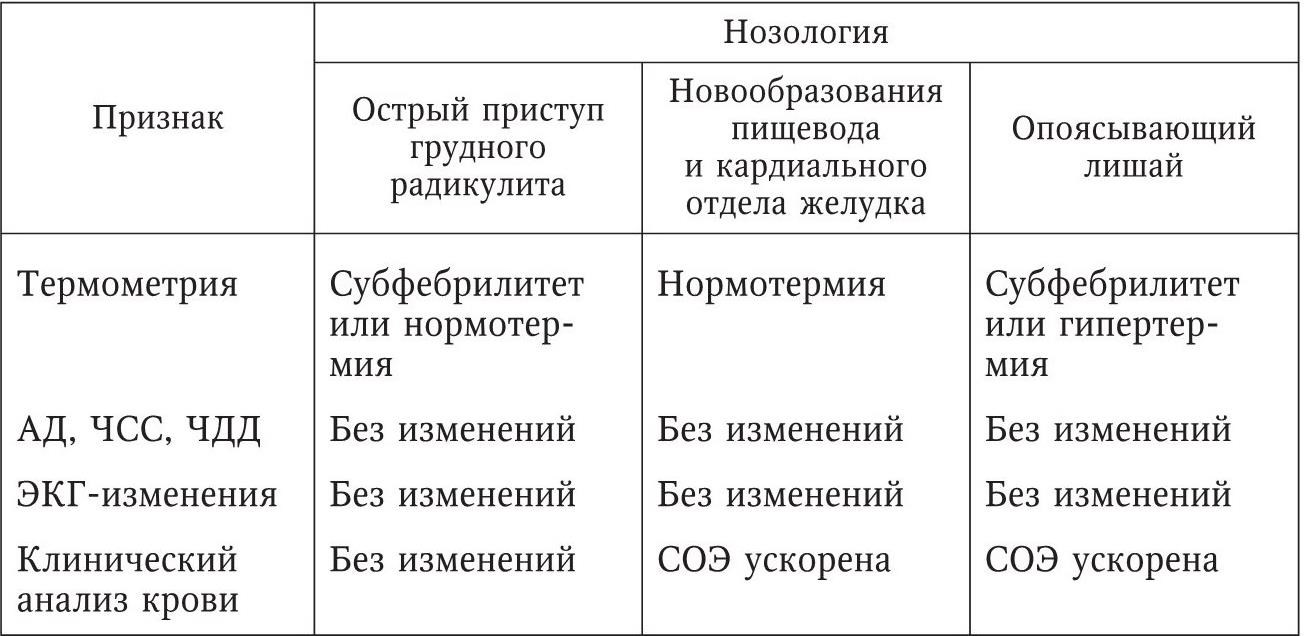
Боль в груди с локализацией справа или слева от позвоночного столба, отдающая по ходу межреберных промежутков, характерна для острого приступа или обострения грудного радикулита при остеохондрозе грудного отдела позвоночника. Общее состояние больных практически не изменено, однако боли значительно ограничивают физическую подвижность в верхнем плечевом поясе и позвоночнике. Расстройство сердечной и дыхательной деятельности, в том числе тахикардия, гипертензия и одышка, а также гипертермия и субфебрилитет отсутствуют. Нередко в анамнезе имеются сведения о перенесенных травмах грудного отдела позвоночника или о заболеваниях позвоночного столба. Тем не менее практика показывает, что в ряде случаев приступ стенокардии и даже острого инфаркта миокарда расценивают как корешковый синдром при остеохондрозе грудного отдела позвоночника. Эту ошибку можно избежать при использовании данных электрокардиографического исследования и применении ex juvantibus антиангинальных препаратов. Окончательный диагноз ставит врач-невропатолог, используя данные рентгенографии грудного отдела позвоночника. В случае значительной выраженности болевого синдрома при грудном радикулите больных направляют на стационарное лечение в неврологическое отделение многопрофильного стационара, в остальных случаях проводятся амбулаторно-поликлинические курсы с использованием неспецифических нестероидных противовоспалительных средств, обезболивающих препаратов, физиотерапия и лечебный массаж.
Загрудинные боли с иррадиацией в спину и позвоночник при достоверном исключении заболеваний сердца и органов дыхания требуют онкологической настороженности, так как могут быть вызваны новообразованиями пищевода и кардиального отдела желудка. В этом случае синдром «боль в груди» сопровождается расстройствами глотания (дисфагией), срыгиваниями, тошнотой, ощущениями затруднения прохождения по пищеводу твердой или густой пищи, рвотой сразу же после приема пищи. Рвота приносит временное облегчение. Кроме того, обращает на себя внимание нарастающая потеря веса, вплоть до истощения (кахексия). После общеклинического амбулаторного осмотра таких больных следует направлять на специализированное онкологическое обследование с использованием контрастной рентгенографии пищевода и желудка, эзофагогастроскопии и лабораторных методов исследования. В качестве паллиативных лечебных курсов онкологом назначаются спазмолитики и рекомендации по питанию, а по результатам оперативного вмешательства – лучевая и химиотерапия в специализированных лечебных центрах.
Боли в боковых отделах грудной клетки с одной или обеих сторон без какой-либо иррадиации, но усиливающиеся на высоте вдоха или выдоха, сопровождающиеся кашлем, сухим или с мокротой, связанные с переохлаждением или простудным заболеванием, характеризуют синдром «боль в груди» при воспалительных заболеваниях легких и плевры. Это: пневмония, сухой или выпотной плеврит, в том числе туберкулезный. Кроме того, перечисленным нозологиям свойственен синдром «острая дыхательная недостаточность» (см. гл. 2, с. 47). Другими проявлениями синдрома служат тахикардия, тахипноэ, гипертермия или субфебрилитет. Нозологический диагноз подтверждается данными анамнеза, в том числе эпиданамнеза по туберкулезу, перкуторными и аускультативными феноменами, характерными для пневмонии и плеврита. Эти патологические состояния требуют дифференцирования с кардиогенным отеком легких, для чего следует использовать данные ЭКГ-исследования. На ЭКГ при легочной патологии может быть выявлена гипертрофия правого желудочка (рис. 151). На гипертрофию и перегрузку правого желудочка указывают высота зубца R в отведениях V1 иV2, превышающая 7 мм, а также соотношение амплитуд зубцов R и S в отведениях V1 и (или) V2, равное или превышающее 1. Демонстративные проявления и пневмонии, и кардиогенного отека легких заключаются в синдроме острой дыхательной недостаточности. Кроме того, на ЭКГ выявляется картина так называемого «острого легочного сердца». Поэтому дифференциальный диагноз этих неотложных состояний приведен ниже.
Под «острым легочным сердцем» понимают патологические процессы, развивающиеся при состояниях, которые характеризуются острой дыхательной недостаточностью (рис. 19)2.
Характерными признаками на ЭКГ служат:
– углубленные зубцы Q в III отведении и S в I отведении;
– подъем сегмента ST в III, V1 ,V2 отведениях и снижение его в I, aVL, V5,V6 отведениях;
– отрицательный зубец Т в III, V1,V2 отведениях;
– появление признаков блокады правой ножки пучка Гиса и признаков перегрузки правого предсердия;
– быстрая положительная динамика при улучшении самочувствия больного в отличие от острого инфаркта миокарда. Впрочем, при массивной сливной пневмонии ожидать нормализации ЭКГ-картины при оказании скорой помощи не представляется возможным, поскольку анатомическая деструкция легочной ткани требует длительного стационарного лечения.
Больные с пневмонией и неспецифическим плевритом подлежат госпитализации в терапевтических отделениях многопрофильных стационаров. При установленном диагнозе туберкулеза больных направляют в туберкулезные диспансеры. При удовлетворительном состоянии больные с пневмонией и неспецифическим сухим плевритом могут быть оставлены для лечения на дому под наблюдением участкового или семейного врача с проведением системных курсов противомикробных препаратов, витаминов и других средств, повышающих иммунитет. Эффективность лечения оценивают по данным клинического наблюдения, рентгеновского и лабораторного (лейкоцитоз, СОЭ) контроля.
Синдром «боль в груди» служит проявлением реже встречающихся заболеваний, в том числе и опасных для жизни. Тромбоэмболия легочной артерии характеризуется не столько синдромом «боль в груди», сколько синдромом «острая дыхательная недостаточность» (см. гл. 2, с. 48 – 51). Воспалительные заболевания аорты проявляются синдромом артериальной гипертензии. Сифилитический аортит распознается на основе специфического анамнеза и клинико-лабораторных подтверждений сифилиса. Опоясывающий лишай имеет демонстративные кожные симптомы в виде гиперемированных припухлостей с фокальными пузырьками в центре, заполненными серозной жидкостью. Заболевания молочных желез (маститы, опухоли) выявляются при пальпации самих желез и увеличенных региональных лимфоузлов (синдром периферической лимфаденопатии). При пальпации межреберий может быть выявлен тромбофлебит подкожных вен грудной клетки (болезнь Мондора).
Опоясывающий лишай, онкологические заболевания пищевода и желудка лечатся соответствующими специалистами.
Скорую медицинскую помощь оказывают при жизнеугрожающих проявлениях синдрома «боль в груди», т. е. при стенокардии, остром инфаркте миокарда, воспалительных заболеваниях сердечной мышцы.
Острый приступ грудного радикулита требует экстренного обезболивания в рамках оказания скорой медицинской помощи.
Скорая медицинская помощь и основные тактические решения при неотложных состоянияхЗатянувшийся приступ стенокардии, острый инфаркт миокарда:
1. Полный эмоциональный и физический покой, функциональновыгодное положение – сидя, с опущенными нижними конечностями.
2. Нитроглицерин (нитроглицерин-аэрозоль) трижды под язык по 0,5 мг (1 таблетка) или 0,4 мг (одно нажатие).
3. Оксигенотерапия.
4. Анаприлин 10 – 40 мг сублингвально.
5. Нейролептоаналгезия смесью фентанил 0,005 % раствор 1 мл (либо морфин или промедол 1 % раствор 1 – 2 мл) с дроперидолом 0,25 % раствор 1 – 2 мл. При недостаточной аналгезии анальгин 50 % раствор в разведении 10 мл изотонического раствора натрия хлорида внутривенно. Вариант обезболивания – кислородно-закисный наркоз на фоне оксигенотерапии смесью закиси азота и кислорода в соотношении 4: 1 до эффекта сна с последующим переходом на соотношение 1: 1 методом самонаркоза (маска удерживается рукой пациента).
6. При желудочковых экстрасистолах лидокаин 2 % раствор 2 мл из расчета 1 мг на 1 кг массы тела внутривенно и до 5 мг на 1 кг массы тела внутримышечно, или магния сульфат 25 % раствор 10 мл внутривенно.
7. Аспирин 0,25 г в таблетках внутрь, разжевать, проглотить.
Тактическое решение: экстренная доставка пациента в стационар после стабилизации сердечной деятельности, на носилках, лежа. Доставку целесообразно осуществлять силами специализированной кардиореанимационной, в крайнем случае, врачебной бригадой.
Острый миокардит:
1. Анальгин 50 % раствор 2 мл или промедол 2 % раствор 1 – 2 мл внутривенно (внутримышечно).
2. При нарушениях сердечного ритма и проводимости, а также при развитии острой сердечной недостаточности – см. с. 100.
Тактическое решение: экстренная доставка пациента в стационар.
Острый перикардит. См. «Острый миокардит».
Грудной радикулит, острый приступ. Анальгин 50 % раствор 2 – 4 мл или трамал 100 – 200 мг внутримышечно или внутривенно.
Тактическое решение: лечение в поликлинике у невропатолога или доставка санитарным транспортом в неврологическое отделение многопрофильного стационара.
Острая пневмония. См. гл. 2, с. 58.
ГЛАВА 2. СИНДРОМ «ОСТРАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ»
Жизнеопасные и жизнеугрожающие состояния, а также травмы, вызывающие острую дыхательную недостаточность. Заболевания и травмы глотки, гортани, трахеи. Ангина, дифтерия, отек Квинке, травматическая асфиксия, вдыхание паров раздражающих веществ, термоингаляционное поражение, стенозирующий ларингит (острая дыхательная недостаточность (ОДН) 1-го уровня).
Заболевания бронхов. Приступ бронхиальной астмы, астматический статус, рак бронхов (ОДН 2-го уровня).
Заболевания и травмы, ограничивающие дыхательную поверхность легких. Острая пневмония, острый плеврит, спонтанный пневмоторакс, переломы ребер, кардиогенный и токсический отек легких (ОДН 3-го уровня).
Неврологические и нейроинфекционные заболевания с нарушениями дыхательной деятельности. Ботулизм, дифтерийный полирадикулоневрит, столбняк (ОДН 4-го уровня).
Патология центральной регуляции дыхательной деятельности. Острое нарушение мозгового кровообращения, внутричерепная гипертензия, ЧМТ с повреждением вещества головного мозга (ОДН 5-го уровня).
Патологическое состояние, возникающее в результате неспособности органов внешнего дыхания обеспечить адекватный газообмен, т. е. поступление в организм кислорода и выведение углекислого газа в объемах, обеспечивающих нормальную жизнедеятельность организма в покое и в условиях физиологических нагрузок. В результате возникает гипоксемия, тканевая гипоксия и гиперкапния со сдвигом кислотно-щелочного баланса внутренней среды организма в кислую сторону. Синдром ОДН протекает как приступ удушья с резким ухудшением самочувствия, психическим беспокойством вплоть до «дыхательной паники», при тяжелом общем состоянии больных с нарушением сознания вплоть до комы с летальным исходом.
Удушье может возникнуть на различных уровнях внешнего дыхания. Его причинами могут стать: воспалительная, аллергическая обструкция, либо механическая закупорка инородным телом верхних дыхательных путей, гортани, трахеи; воспалительная и аллергическая бронхиальная обструкция, а также механическая закупорка просвета бронхов инородным телом или опухолью; отек легких кардиогенного или токсического происхождения и внезапное уменьшение респираторной поверхности легких при инфекционных заболеваниях или при повреждениях костного каркаса грудной клетки и дыхательной мускулатуры; неврологические нарушения регуляции частоты и ритма внешнего дыхания в связи с нейроинфекцией, интоксикацией; центральные (черепно-мозговые) нарушения дыхательной деятельности в результате кровоизлияний или разрушения вещества головного мозга; внутричерепная гипертензия. Острую дыхательную недостаточность при утоплении вызывает спазм голосовой щели («сухое утопление» – ОДН на уровне верхних дыхательных путей) и заполнение водой бронхиального дерева и альвеол («истинное утопление» с выключением из газообмена респираторной поверхности легких).
При распознавании синдрома ОДН необходимо клинически распознать локализацию (уровень) нарушений внешнего дыхания – ротоглотка, гортань, трахея, бронхиальное дерево, ткани легких, плевральные полости, костно-мышечный каркас грудной клетки, вещество головного мозга. Клинически распознается патологическое состояние, что определяет объем первоочередных лечебно-тактических решений, отводящих непосредственную угрозу жизни.
Заболевания, течение которых уже осложнено или может осложниться острой дыхательной недостаточностью, требуют экстренной госпитализации. Для правильного выбора стационара назначения следует диагностировать эти заболевания или, по крайней мере, определить их групповую клинико-статистическую принадлежность. Нозологическую диагностику синдрома острой дыхательной недостаточности проводят на основании особенностей ее клинических проявлений, данных общего и эпидемиологического анамнеза, австационаре – с использованием результатов лабораторных, инструментальных и аппаратных, в первую очередь рентгеновских, исследований. Основные особенности проявления синдрома «острая дыхательная недостаточность» в соответствии с уровнями нарушений внешнего дыхания приведены в дифференциально-диагностической табл. 4. Нарушения проходимости верхних дыхательных путей на уровне глотки, гортани и трахеи могут быть вызваны аллергическим отеком гортани, ангиной, дифтерией, инородным телом, травмами и некоторыми другими причинами. Их сходство заключается в затрудненном вдохе («одышка на вдохе»), дисфонии и «скрежещущем вдохе», тахипноэ с внезапными апноэ, а также в отсутствии эффекта самолечения неспецифическими противовоспалительными средствами.
Таблица 4
Особенности проявления синдрома «острая дыхательная недостаточность» при различных уровнях нарушения внешнего дыхания 3
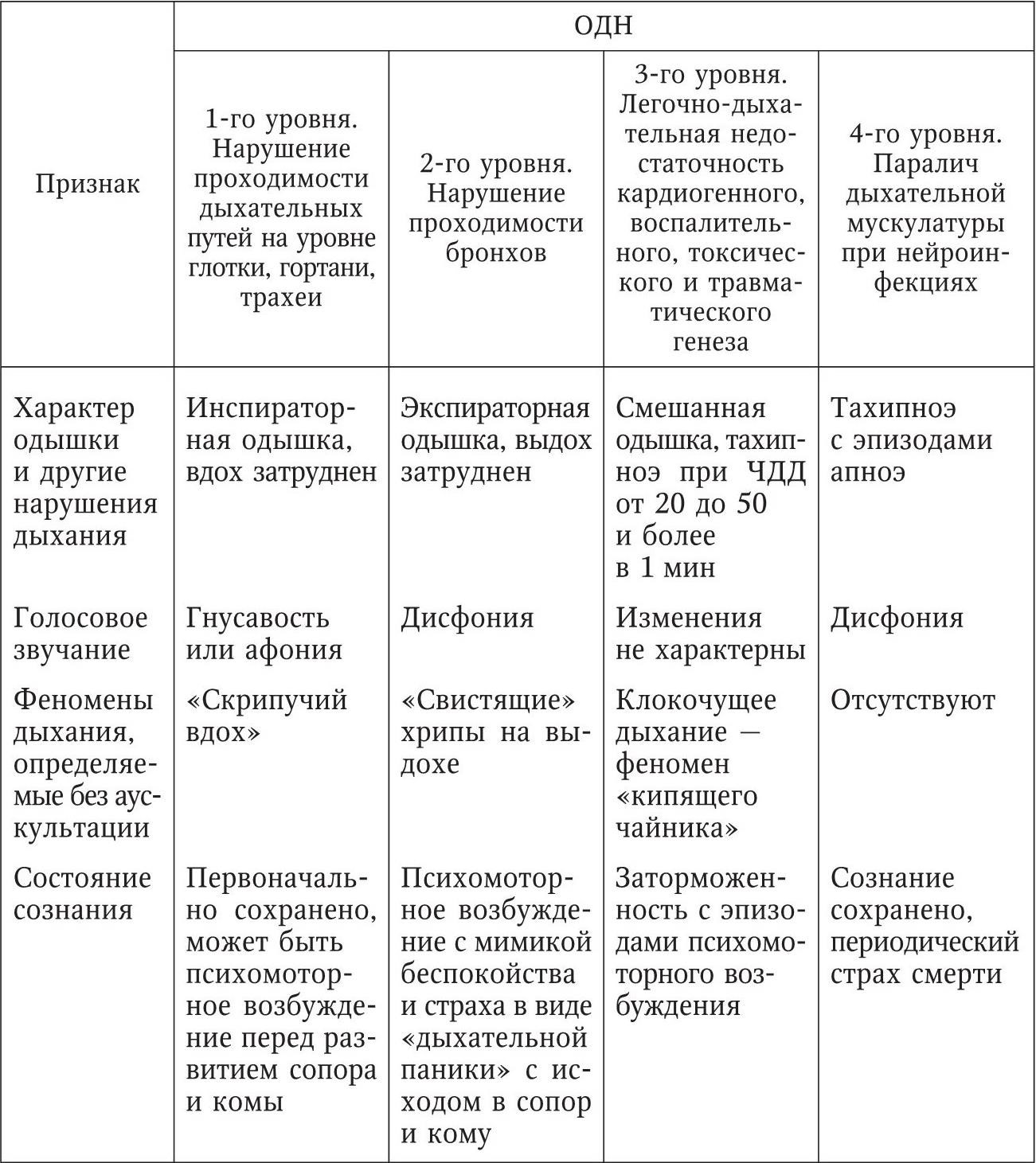
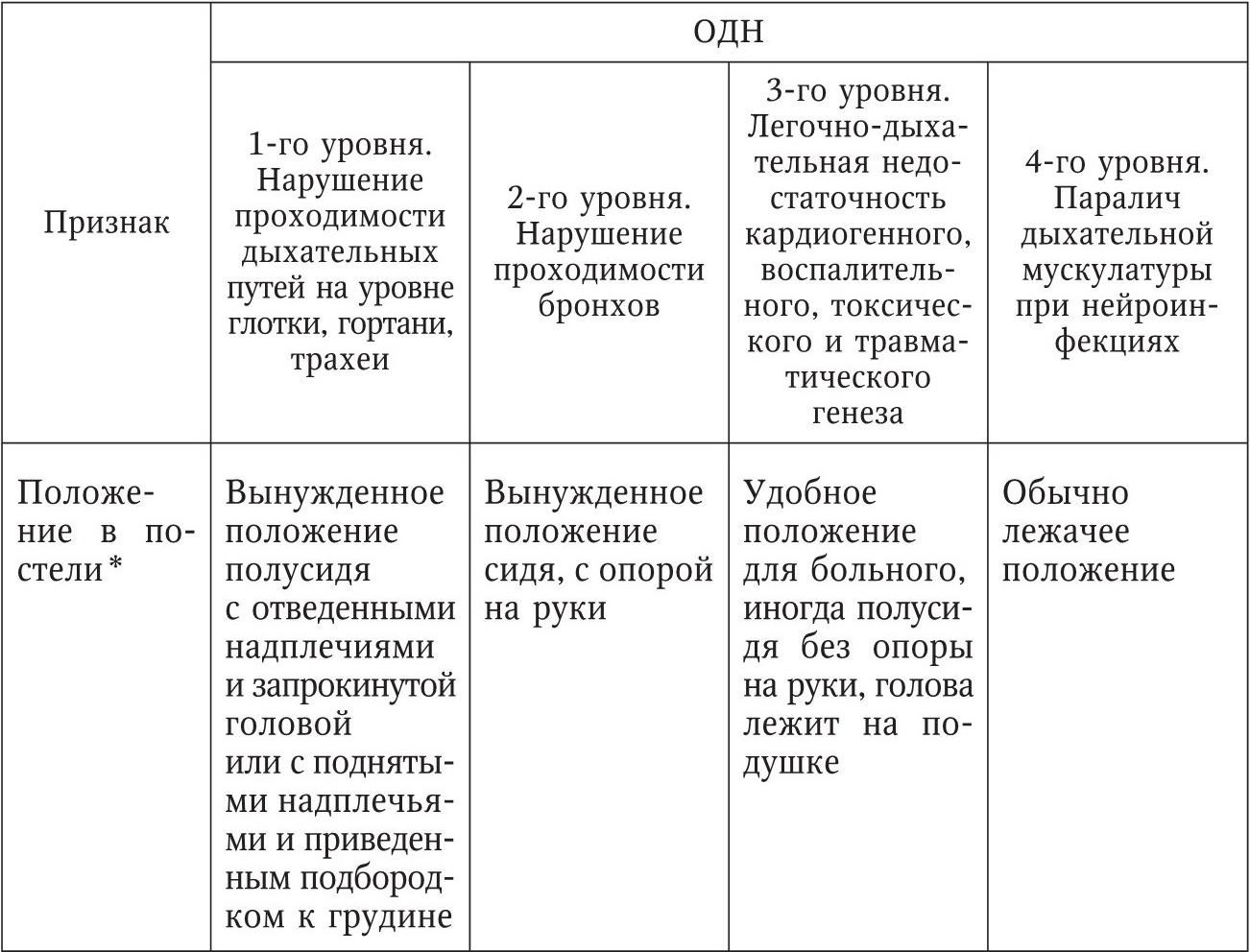
Синдромный подход к распознаванию острых заболеваний, нередко инфекционного характера, особенно целесообразен в начальной фазе их течения. Дифференциальный диагноз острых заболеваний с жизнеугрожающими проявлениями ОДН 1-го уровня представлен в табл. 5.