
Общий уход за пациентами
Сестринский процесс – это своеобразный научный протокол (алгоритм) самостоятельной профессиональной деятельности медсестры. Врач и медсестра выполняют различные задачи, направленные на решение одной цели. Задачи врача – поставить правильный диагноз и назначить лечение. Врач обследует пациента, для того чтобы выявить нарушения функции внутренних органов и систем и установить их причину. Задачи медсестры – обеспечить пациенту максимальный комфорт в пределах своей компетенции, постараться облегчить его страдания при нарушенном удовлетворении потребностей (возникновение проблем, связанных с болезнью).
Абрахам Маслоу в 1943 г. разработал иерархию потребностей, представленную в виде пирамиды (рис. 1).
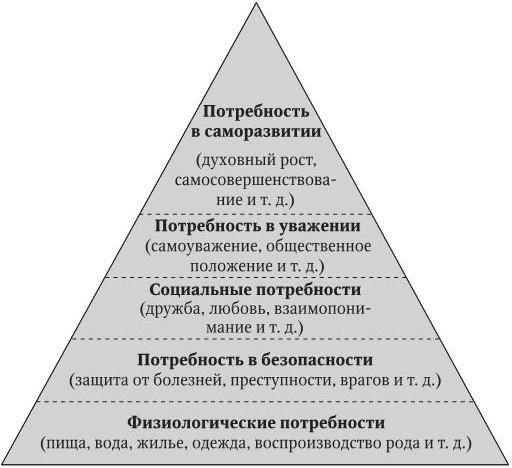
Рис. 1. Иерархия потребностей по А. Маслоу
Как видно из рис. 1, на низшей ступени данной пирамиды – физиологические потребности. Без удовлетворения потребностей низшего порядка невозможно думать об удовлетворении потребностей высшего уровня.
Потребность с точки зрения ее медицинского обеспечения – это психологический дефицит того, что существенно для здоровья и благополучия человека. По теории А. Маслоу, их четырнадцать.
1. Дышать.
2. Есть.
3. Пить.
4. Выделять.
5. Двигаться.
6. Быть здоровым.
7. Поддерживать температуру тела.
8. Спать и отдыхать.
9. Быть чистым.
10. Избегать опасности.
11. Общаться.
12. Иметь жизненные ценности.
13. Работать, играть и учиться.
14. Одеваться и раздеваться.
1-й этап СП. Необходимо выяснить, удовлетворение каких именно потребностей и в какой степени нарушено. То есть проводится идентификация нарушений удовлетворения основных потребностей, что документируется в сестринской истории болезни.
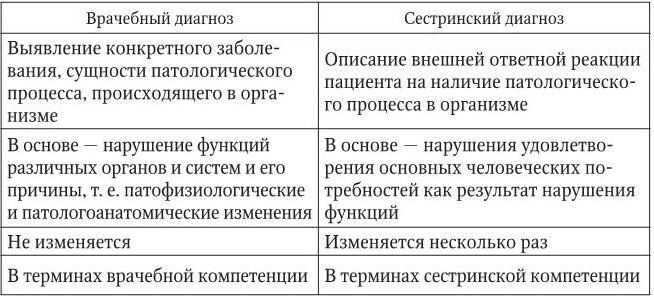
2-й этап СП – постановка сестринского диагноза. Сестринский диагноз – это клиническое суждение медсестры, в котором дается описание характера существующей или потенциальной ответной реакции пациента на болезнь и свое состояние (табл. 1). Понятие «сестринский диагноз» впервые появилось в Америке в середине 1950-х гг. и было официально признано и законодательно закреплено в 1973 г.
Например, при медицинском диагнозе «острый аппендицит» могут иметь место следующие сестринские проблемы: острая боль в животе, лихорадка, тошнота, рвота, страх перед операцией.
Таблица 1
Отличия врачебного диагноза от сестринского
К физиологическим проблемам пациента могут быть отнесены:
– недостаточное или избыточное питание;
– острая или хроническая боль;
– отеки или обезвоживание;
– удушье;
– нарушение глотания;
– недостаточная самогигиена;
– нарушение речи, памяти, внимания;
– лихорадка.
Среди психологических и духовных проблем пациента выделяются:
– страх, тревога, беспокойство;
– дефицит досуга;
– недоверие к медицинскому персоналу;
– отказ от приема лекарств;
– неэффективная адаптация семьи к наличию заболевания у одного из ее членов;
– конфликтная ситуация в семье, усугубляющая состояние здоровья пациента;
– страх смерти;
– чувство ложной вины перед близкими из-за своего заболевания и др.
Социальными проблемами пациента могут быть:
– социальная изоляция;
– беспокойство о финансовом положении (например, в связи с выходом на инвалидность);
– невозможность купить лекарственные препараты.
Все проблемы пациента можно разделить на имеющиеся (то, что есть сейчас) и потенциальные (то, что может быть). Из имеющихся проблем выделяют приоритетные, т. е. первоочередные проблемы пациента, которые в большей степени тяготят его в настоящий момент. Приоритетных проблем может быть 2 – 3. На них должно быть сконцентрировано основное внимание среднего медицинского персонала.
3-й этап СП – планирование. Во время планирования отдельно для каждой приоритетной проблемы формулируются цели и план ухода.
Требования к целям:
– должны быть реальными, достижимыми;
– должны иметь конкретные сроки достижения;
– должны находиться в пределах сестринской компетенции;
– должны формулироваться понятным для пациента языком (без профессиональной терминологии).
По срокам цели могут быть краткосрочные (меньше недели) и долгосрочные (недели, месяцы после выписки).
Каждая цель включает:
– действие;
– критерий (дата, время, расстояние);
– условия (с помощью кого-либо / чего-либо).
Пример постановки цели: пациент пройдет с помощью костылей 5 м на 7-й день. То есть здесь присутствует: действие – условие – критерий. После формулирования целей медсестра составляет план ухода за пациентом – письменное руководство по уходу, представляющее собой подробное перечисление специальных действий медсестры, необходимых для достижения целей ухода. Например, если целью является поддержание боли на уровне терпимой в предоперационный период.
План сестринского ухода может включать следующие действия:
– придание пациенту наиболее удобного положения;
– обеспечение приема болеутоляющих средств каждые 2 ч (в соответствии с назначениями врача);
– обучение пациента технике расслабления;
– словесное внушение и отвлечение внимания.
4-й этап СП – реализация плана ухода за пациентом. Сестринские действия подразумевают 3 типа вмешательств:
– зависимое;
– независимое;
– взаимозависимое.
Зависимое вмешательство – это такие действия медсестры, которые выполняются по требованию или под наблюдением врача (инъекции различных препаратов, смена повязок, промывание желудка). Однако и в этом случае сестра должна не автоматически выполнять указания врача, а учитывать индивидуальные особенности пациента. Независимое вмешательство – это действия, осуществляемые медсестрой по собственной инициативе (без указаний врача). Например: обучение пациента приемам ухода за собой, наблюдение за адаптацией пациента к болезни, оказание помощи пациенту в самообслуживании, рекомендации пациенту относительно восстановительной активности и отдыха в течение дня, организация досуга пациента.
Взаимозависимое вмешательство – подразумевает активное сотрудничество с врачом или другим специалистом в области здравоохранения (физиотерапевтом, диетологом, инструктором ЛФК и др.).
5-й этап СП – оценка эффективности ухода. Он включает:
– оценку степени достижения целей (что позволяет измерить качество ухода);
– изучение ответной реакции пациента на факт пребывания в стационаре;
– активный поиск и оценку новых проблем пациента.
Систематическая оценка эффективности ухода требует от медсестры умения мыслить аналитически, сравнивая ожидаемые результаты с достигнутыми. Когда цель не достигнута, медсестра должна выяснить причину. При этом весь сестринский процесс повторяется заново в поисках допущенной ошибки. Результатом может быть:
– изменение самой цели (с тем, чтобы сделать ее достижимой);
– пересмотр сроков достижения целей;
– внесение необходимых изменений в план сестринской помощи.
Таким образом, сестринский процесс – необычайно гибкий, живой и динамичный процесс, обеспечивающий постоянный поиск ошибок в уходе за пациентом и систематическое внесение корректив в план сестринской помощи. В центре сестринского процесса – пациент как уникальная личность, активно сотрудничающая с медперсоналом.
БЕЗОПАСНАЯ БОЛЬНИЧНАЯ СРЕДА. ЛЕЧЕБНО-ОХРАНИТЕЛЬНЫЙ РЕЖИМ В ЛПУ
Любая среда, в которой живет человек, имеет определенные факторы, отрицательно на него влияющие (факторы риска). Чтобы сохранить здоровье, человек должен быть хорошо к ним адаптирован. Пациент попадает в стационар со сниженной способностью к адаптации – ослабленным, страдающим физически и психологически как от самой болезни, так и от непривычной для него больничной обстановки. Госпитализация всегда является стрессом для организма. И сама болезнь, и новая окружающая среда вынуждают человека изменить привычный образ жизни и по-новому удовлетворять свои потребности. Поэтому задачей медицинского персонала является максимальное устранение влияния факторов риска на пациента и создание в ЛПУ таких условий, которые обеспечат ему безопасность на протяжении всего времени нахождения в стационаре.
Необходимо также помнить, что если на больного человека факторы риска действуют только в течение определенного времени, то медперсонал подвержен их влиянию постоянно. И когда медицинский работник не знает, как защитить себя от негативного воздействия этих факторов, неизбежен вред его собственному здоровью.
Безопасной больничной средой называется та среда, которая обеспечивает пациенту и медицинскому работнику условия комфорта и безопасности, позволяющие эффективно удовлетворять все жизненно важные потребности.
Безопасную больничную среду создают:
– режим инфекционной безопасности;
– мероприятия, обеспечивающие соблюдение личной гигиены пациентом и медперсоналом;
– лечебно-охранительный режим.
Режим инфекционной безопасности достигается путем:
– дезинфекции – уничтожения болезнетворных бактерий;
– стерилизации – уничтожения всех видов и форм бактерий и вирусов, включая споры;
– дезинсекции – уничтожения насекомых;
– дератизации – уничтожения грызунов.
Обеспечить соблюдение личной гигиены можно путем:
– личной гигиены пациента (уход за кожей и естественными складками, уход за слизистыми, своевременная смена нательного и постельного белья, профилактика пролежней, обеспечение судном и мочеприемником);
– личной гигиены медперсонала (использование соответствующей спецодежды, наличие сменной обуви, чистота тела, рук).
Лечебно-охранительный режим – это комплекс профилактических и лечебных мероприятий, направленных на обеспечение максимального физического и психологического комфорта пациентов и медицинского персонала. До настоящего времени действовал Приказ МЗ СССР от 16.11.1987 № 1204 «О лечебно-охранительном режиме в лечебно-профилактических учреждениях». В соответствии с ним лечебно-охранительный режим включает:
– режим эмоциональной безопасности;
– правила внутреннего распорядка и выполнения медицинских манипуляций;
– режим рациональной двигательной активности.
I. Режим эмоциональной безопасности включает:
– устранение отрицательного влияния больничной среды на эмоциональную сферу, психику человека;
– создание положительного эмоционального настроя у пациентов, что поможет им легко адаптироваться к условиям стационара.
Для этого необходимо:
– поддерживать в учреждении спокойную, доброжелательную обстановку;
– не допускать громких разговоров;
– общаться со всеми вежливо и доброжелательно;
– не включать громко радио и телевизор;
– продумать интерьер, удобно расставить мебель, оборудовать помещения для отдыха пациентов и медперсонала;
– обеспечить организацию досуга пациентов, возможность заняться какой-либо деятельностью;
– убирать медицинские инструменты, предметы ухода, кровь, выделения, которые могут вызвать у пациентов отрицательные эмоции;
– позаботиться о рациональном заполнении палат, что поможет всем пациентам удовлетворить потребность в общении;
– не раздражаться по поводу страхов и стеснительности пациентов, обеспечить им эмоциональную поддержку при проведении каждой манипуляции.
Весьма актуальной является проблема эмоциональной безопасности для медицинских работников. Работа, связанная с уходом за больными людьми, требует особой ответственности, большого физического и эмоционального напряжения. Это приводит к тому, что медперсонал постоянно находится в состоянии стресса (эмоционального шока).
Факторы риска возникновения стресса у медперсонала
1. Высокий уровень моральной ответственности за жизнь и здоровье пациента.
2. Выполнение множества обязанностей, связанных с уходом за тяжелобольными и умирающими пациентами.
3. Профессиональный риск инфицирования.
4. Ситуации, связанные с проблемами в общении (требовательные пациенты, обеспокоенные родственники, нервничающие коллеги).
5. Особый режим дня (суточные / ночные дежурства).
Крайним проявлением накопленного стресса является нервное истощение – явление, возникающее из-за постоянных стрессовых ситуаций. Его признаки:
– физическое истощение: быстрая утомляемость, общая слабость, частые головные боли, снижение аппетита, нарушение сна;
– эмоциональное напряжение: депрессия, чувство беспомощности, неуверенности в себе, раздражительность, замкнутость;
– психологическое напряжение: негативное отношение к себе, к окружающим, к жизни вообще. Ослабление внимания, забывчивость, рассеянность.
К факторам, которые могут ослаблять влияние стресса, можно отнести:
– любовь к своей профессии;
– умение сосредоточиться на положительных моментах;
– эффективное общение с коллегами;
– здоровый образ жизни;
– рациональную организацию труда и отдыха;
– соблюдение правил этики и деонтологии.
II. Правила внутреннего распорядка во многом обеспечивают успех лечебной деятельности. Эти правила в первую очередь включают режим дня, а именно:
– своевременное питание;
– выполнение гигиенических и лечебно-диагностических мероприятий;
– полноценный отдых;
– поддержание соответствующего санитарного состояния в палатах. Соблюдение правил внутреннего распорядка позволяет обеспечить:
– условия для наиболее эффективного способа удовлетворения всех основных потребностей пациента, а значит – качественный уход;
– слаженную работу всего медицинского коллектива и рациональное использование рабочего времени каждого сотрудника;
– профилактику несчастных случаев, риск которых в условиях стационара достаточно высок как для пациента, так и для медработника.
Медсестра должна знакомить с правилами внутреннего распорядка всех поступающих на отделение пациентов и их родственников.
III. Режим рациональной двигательной активности подразумевает наличие индивидуального режима для каждого пациента. Режим может быть строгим постельным, постельным, палатным (полупостельным) и общим.
Цели назначения режимов:
– ограничить физическую активность пациентов;
– уменьшить боль, в том числе послеоперационную;
– дать возможность ослабевшему и истощенному пациенту собраться с силами и отдохнуть.
При строгом постельном режиме:
– не разрешается вставать, садиться, активно двигаться в постели, поворачиваться;
– гигиенические процедуры, физиологические отправления осуществляются в постели;
– медсестра ухаживает за пациентом, кормит, проводит гигиенические мероприятия.
При постельном режиме:
– разрешается поворачиваться и садиться в постели, но не покидать ее;
– кормление и гигиенические процедуры помогает пациенту выполнять младшая медицинская сестра.
При полупостельном режиме:
– разрешается передвигаться в пределах палаты, сидеть на стуле около кровати;
– кормление осуществляется в палате;
– гигиенические процедуры пациент может осуществлять самостоятельно или с помощью медицинской сестры.
При общем режиме:
– пациент самостоятельно себя обслуживает;
– пациент самостоятельно осуществляет гигиенические процедуры;
– пациенту разрешается свободно ходить по палате, по коридору, в столовую;
– могут быть разрешены прогулки по территории больницы.
На рис. 2 представлены варианты положения пациента в постели: лежа на спине, лежа на боку, лежа на животе. Положение Симса – промежуточное положение между положением на боку и положением на животе, а в положении Фаулера приподнят головной конец.
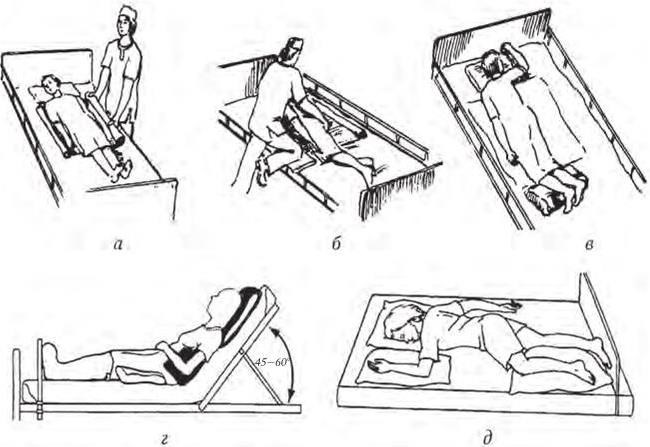
Рис. 2. Положение пациента в постели:
лежа на спине (а); лежа на боку (б); лежа на животе (в); положение Фаулера (г); положение Симса (д)
Постельное белье должно быть чистым. Простыни не должны иметь рубцов и швов, а наволочки – узлов и застежек на стороне, обращенной к больному (рис. 3). Для удобства пациента целесообразнее использовать функциональную кровать.
На рис. 4 показаны действия медицинской сестры и приспособления для придания удобного положения больному в постели. Все лица, принимающие участие в перемещении пациента, должны владеть техникой перемещения. Основные требования: приподнимание пациента над постелью (исключаются трение и срезывающая сила), правильная биомеханика тела людей при осуществлении перемещения (исключается риск травмы спины). Также необходимо предусмотреть любую возможность для пациента самостоятельно уменьшать давление на ткани (например, поручни или кольца под кроватью).
Конец ознакомительного фрагмента.
Текст предоставлен ООО «ЛитРес».
Прочитайте эту книгу целиком, купив полную легальную версию на ЛитРес.
Безопасно оплатить книгу можно банковской картой Visa, MasterCard, Maestro, со счета мобильного телефона, с платежного терминала, в салоне МТС или Связной, через PayPal, WebMoney, Яндекс.Деньги, QIWI Кошелек, бонусными картами или другим удобным Вам способом.
Вы ознакомились с фрагментом книги.
Для бесплатного чтения открыта только часть текста.
Приобретайте полный текст книги у нашего партнера:
Всего 10 форматов