
Внутренние болезни. Том 1
Диагностический алгоритм в большинстве случаев включает расспрос, физикальное исследование, ЭКГ в покое и применение нагрузочных проб. При выявлении выраженной ишемии миокарда или наличии других показаний выполняется коронароангиография. В некоторых случаях (например, у больных с типичными клинико-электрокардиографическими признаками выраженной ишемии миокарда в покое, нестабильной стенокардией, ангинозными приступами, возобновившимися после реваскуляризации миокарда) коронароангиография выполняется сразу после расспроса, физикального исследования и регистрации ЭКГ в покое. В сомнительных случаях применяются методы лабораторного и инструментального исследования, предназначенные для проверки конкурирующих диагностических гипотез.
Течение. Стенокардия течет волнообразно: периоды стабильного течения сменяются периодами дестабилизации. Для больных с нестабильной стенокардией существует два варианта развития событий: стабилизация стенокардии или развитие ИМ. Стабилизация стенокардии обычно происходит либо на уровне функционального класса, предшествующего обострению ИБС, либо на уровне следующего функционального класса. Под стабилизацией понимают прекращение прогрессирующего снижения толерантности к физической нагрузке и достижение постоянных характеристик приступов стенокардии (частоты, продолжительности, реакции на прием нитроглицерина) в течение как минимум 3 – 5 дней. Иногда в результате успешного лечения после периода нестабильной стенокардии ангинозные боли на некоторое время исчезают вовсе.
Прогноз и исходы. Смертность больных стабильной стенокардией составляет 2 – 3 % в год. Еще у 2 – 3 % больных развивается нефатальный ИМ. При дестабилизации стенокардии риск развития ИМ и смерти многократно возрастает. Наиболее неблагоприятными клиническими вариантами нестабильной стенокардии являются ранняя постинфарктная и спонтанная стенокардия. Индивидуальный прогноз больных стенокардией зависит от особенностей поражения коронарных артерий (распространенность, локализация и степень стенозов), функционального состояния миокарда, наличия и выраженности факторов, провоцирующих ишемию миокарда, характера лечебных мероприятий.
Лечение. Основные цели лечения больных стенокардией включают: улучшение прогноза за счет предотвращения прогрессирования ИБС, развития острых коронарных синдромов, профилактики аритмий, острой и хронической СН; улучшение качества жизни за счет уменьшения частоты, интенсивности ангинозных приступов и повышения толерантности к физической нагрузке.
Немедикаментозное воздействие. Важнейшим условием успешного лечения больного стенокардией является устранение факторов риска: прекращение курения, нормализация массы тела и АД, коррекция дислипидемии, компенсация сахарного диабета. Пациентам со стабильной стенокардией показаны занятия лечебной гимнастикой с индивидуальным определением допустимого уровня физической нагрузки. Физические упражнения способствуют уменьшению избыточной массы тела и повышению чувствительности тканей к инсулину, оказывают благоприятное влияние на обмен жиров и уровень АД. Рекомендации по питанию состоят в увеличении потребления овощей, фруктов, рыбы, ограничению потребления животных жиров и углеводов, сокращению потребления алкоголя. Пациентам с ожирением рекомендуется низкокалорийная диета.
Медикаментозное лечение. Лекарственные средства, рекомендуемые к применению в составе фармакотерапии стабильной стенокардии, разделяют на три группы. К первой группе относятся препараты, предназначенные для купирования ангинозных приступов (нитраты короткого действия), ко второй группе – препараты, улучшающие прогноз (антиагреганты, гиполипидемические средства, ингибиторы АПФ, β-адреноблокаторы), к третьей группе – препараты, применяемые для предотвращения приступов стенокардии (β-адреноблокаторы, антагонитсты кальция длительного действия, нитраты длительного действия, ингибиторы If-каналов, открыватель калиевых каналов) (рис. 1.5).
Нитраты обладают сильным сосудорасширяющим действием. Вазодилатирующий эффект органических нитратов обусловлен их превращением в оксид азота (NO) – структурный аналог эндотелийзависимого релаксирующего фактора, который активирует гуанилатциклазу, вследствие чего в гладкомышечных клетках сосудистой стенки накапливается циклический гуанозинмонофосфат, вызывающий релаксацию сократительных элементов. Кроме того, нитраты способствуют высвобождению простациклина, обладающего сосудорасширяющим и антиагрегационным эффектами. В малых дозах нитраты действуют как венодилататоры, с увеличением дозы развивается и усиливается их артериолодилатирующее действие. Увеличение емкости венозного русла и депонирование крови в сосудах брюшной полости приводят к уменьшению венозного возврата крови к сердцу. Вследствие этого снижаются давление наполнения, напряжение стенок и ударный объем левого желудочка, что способствует снижению потребления кислорода миокардом. Таким образом, снижение преднагрузки, возникающее под влиянием нитратов, обеспечивает восстановление баланса между потреблением кислорода сердечной мышцей и его редуцированной доставкой по склерозированным коронарным артериям. Наряду с периферической вазодилатацией под влиянием нитратов происходят выраженное расширение эпикардиальных артерий и коллатералей, перераспределение коронарного кровотока в сторону ишемизированных областей сердечной мышцы, а в связи со снижением внутрижелудочкового давления улучшается кровоснабжение и субэндокардиальных участков миокарда.

Рис. 1.5. Алгоритм лечения стабильной стенокардии
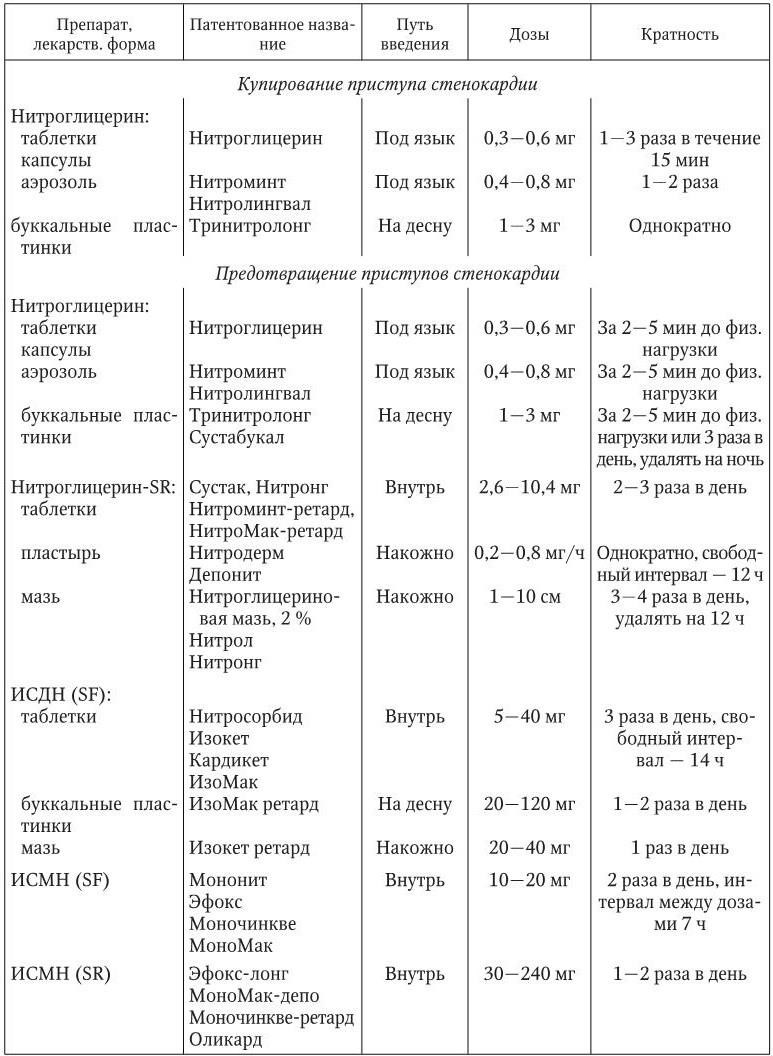
Нитроглицерин в виде таблеток, масляного раствора в желатиновых капсулах и аэрозолей применяется сублингвально для купирования приступов стенокардии. Продолжительность эффекта составляет 15 – 20 мин. Пролонгированные формы нитроглицерина, предназначенные для приема внутрь, оказывают более длительное антиангинальное действие – до 4 ч, но вследствие интенсивного метаболизма в печени характеризуются плохо предсказуемым клиническим эффектом и в настоящее время для лечения больных стенокардией не рекомендуются. Накожное применение нитроглицерина в виде мази или пластыря предотвращает его разрушение при первом прохождении через печень. Однако регулярное применение трансдермальных форм вызывает быстрое развитие толерантности к нитратам. Изосорбида динитрат непролонгированного действия применяется как для купирования (сублингвально), так и для предотвращения (внутрь) приступов стенокардии. Кратность приема пролонгированных форм в зависимости от дозы составляет 2 – 3 раза в сутки. Изосорбида динитрат по сравнению с нитроглицерином обладает большей биодоступностью, но уровень его активных метаболитов в крови подвержен значительным колебаниям в зависимости от функционального состояния печени. Изосорбида-5-мононитрат применяется внутрь для профилактики приступов стенокардии. Соединение не метаболизируется в печени и обладает 100 % биодоступностью. В связи с длительным периодом полувыведения обычные препараты изосорбида-5-мононитрата применяются 2 раза в сутки, пролонгированные – 1 раз в сутки. При стенокардии I – II функционального класса рекомендуется применять главным образом нитраты короткого действия перед предполагаемой физической нагрузкой. При стенокардии III – IV функционального класса нитраты в виде лекарственных форм длительного действия применяются постоянно по асимметричной схеме (табл. 1.21).
Наиболее частыми побочными эффектами нитратов являются головная боль, связанная с расширением сосудов головного мозга, и снижение АД. Регулярный и длительный прием нитратов нередко сопровождается ослаблением, а в некоторых случаях даже исчезновением антиангинального эффекта. Самым результативным способом предупреждения толерантности к нитратам является прерывистый прием препаратов в течение суток с обеспечением «безнитратного» промежутка продолжительностью 10 – 12 ч. В связи с расширением возможностей немедикаментозного лечения больных хронической ИБС стойкая потребность пациента в применении нитратов рассматривается как основание для обсуждения целесообразности проведения коронароангиографии и последующей реваскуляризации миокарда. Абсолютные противопоказания к применению нитратов: повышенная чувствительность к нитратам; выраженная артериальная гипотензия; гиповолемия; левожелудочковая недостаточность с низким конечно-диастолическим давлением в левом желудочке; констриктивный перикардит; геморрагический инсульт. Относительные противопоказания: ортостатическая артериальная гипотензия; гипертрофическая КМП с обструкцией путей оттока; выраженный стеноз аорты или левого АВ-отверстия; повышение внутричерепного давления; закрытоугольная глаукома.
Антиагреганты применяются в составе комплексной фармакотерапии стабильной стенокардии с целью профилактики тромбоза коронарных артерий. Основным средством решения этой задачи является ацетилсалициловая кислота (аспирин). Механизм действия аспирина состоит в неизбирательной инактивации ключевого фермента метаболизма арахидоновой кислоты – циклооксигеназы тромбоцитов. Этот фермент необходим для синтеза тромбоксана A2 – мощного проагрегантного и сосудосуживающего фактора. Тромбоцит является безъядерной клеткой, поэтому он не способен к синтезу ферментов. Внутриклеточные запасы циклооксигеназы, полученные тромбоцитом при рождении, в течение его жизни не восполняются. Однажды попав под действие аспирина, тромбоцит теряет способность к агрегации до окончания жизненного цикла, составляющего 9 – 11 сут. Оптимальная доза аспирина составляет 75 – 100 мг/сут.
Побочные эффекты аспирина обусловлены в основном его ульцерогенным и геморрагическим действием. Для снижения риска их возникновения рекомендуется применять аспирин в минимальных дозах, обеспечивающих ангиагрегационный эффект, использовать препараты, покрытые кишечнорастворимой оболочкой и препараты, содержащие антациды. Абсолютными противопоказаниями к применению аспирина являются желудочно-кишечное кровотечение, аллергии, ранее выявленная индивидуальная непереносимость. Относительные противопоказания: склонность к кровотечениям, активный гепатит, тромбоцитопения, тромбоцитопатии.
Таблица 1.21
Средние дозы, путь ведения и кратность приема органических нитратов, наиболее часто применяемых для лечения больных стенокардией
У больных стабильной стенокардией аспирин при постоянном приеме значительно снижает риск обострений ИБС, особенно риск повторного ИМ. При невозможности применения аспирина для профилактики тромботических осложнений у больных стабильной стенокардией рекомендуется назначение клопидогрела. Антитромботический эффект этого препарата обусловлен блокадой АДФ-рецепторов тромбоцитов. Клопидогрел не оказывает прямого действия на слизистую оболочку желудка и реже, чем аспирин, вызывает диспептические явления, однако риск желудочно-кишечных кровотечений повышается на фоне приема любого антитромбоцитарного средства. Рекомендуемая доза клопидогрела для постоянного приема составляет 75 мг/сут.
Гиполипидемические средства, снижая уровни общего ХС и ХС ЛПНП в плазме крови, существенно уменьшают вероятность сердечно-сосудистых осложнений атеросклероза. Статины рекомендуется назначать всем больным стабильной стенокардией вне зависимости от исходного содержания общего ХС в крови. Доза препарата должна обеспечивать достижение уровня ХС ЛПНП менее 2,5 ммоль/л. Если статины не позволяют добиться целевого уровня ХС ЛПНП или плохо переносятся, рекомендуется дополнительное назначение эзетимиба.
Ингибиторы АПФ при отсутствии противопоказаний и хорошей переносимости показаны больным стабильной стенокардией с признаками сердечной недостаточности или бессимптомной дисфункцией левого желудочка, пациентам, перенесшим ИМ, имеющим повышенное АД и страдающим сахарным диабетом. Улучшение прогноза перечисленных категорий больных считается классовым эффектом ингибиторов АПФ. В случае неосложненной ИБС способность снижать вероятность возникновения сердечно-сосудистых осложнений доказана для рамиприла и периндоприла.
β-адреноблокаторы оказывают антиишемический эффект благодаря способности взаимодействовать с β1-адренорецепторами, вследствие чего они становятся временно недоступными для эндогенных катехоламинов. За счет отрицательного хронотропного и инотропного действия β-адреноблокаторов уменьшается потребность миокарда в кислороде. Кроме того, возрастание длительности диастолы способствует улучшению кровенаполнения коронарных артерий. В лечении больных стабильной стенокардией применяются преимущественно селективные β-адреноблокаторы, так как они вызывают меньше побочных эффектов, чем неселективные препараты. β-адреноблокаторы, обладающие собственной (внутренней) симпатомиметической активностью, для лечения больных стабильной стенокардией не рекомендуются, так как под их влиянием существенного снижения ЧСС не происходит, а именно этим эффектом главным образом и обусловлено антиангинальное действие препаратов данного класса.
К числу побочных эффектов β-адреноблокаторов, связанных с сердечно-сосудистой системой, относятся: выраженная брадикардия; тяжелая артериальная гипотензия; замедление АВ-проводимости; прогрессирование СН; усиление перемежающейся хромоты. Наиболее частыми побочными эффектами, не связанными с сердечно-сосудистой системой, являются: бронхоспазм; обострение язвенной болезни; депрессия; бессонница; аллергические реакции. Неселективные β-адреноблокаторы при длительном применении могут вызывать проатерогенные сдвиги в липидном спектре крови, а также снижать толерантность к глюкозе у больных с нарушениями углеводного обмена и уменьшать выраженность клинических проявлений гипогликемии у больных сахарным диабетом. Абсолютные противопоказания к применению β-адреноблокаторов: бронхиальная астма или тяжелая обструктивная дыхательная недостаточность; нестабильная хроническая СН III – IV функционального класса без тахикардии; брадикардия менее 50 уд./мин; АВ-блокада II – III степени; синдром слабости синусового узла; артериальная гипотензия (систолическое АД менее 100 мм рт. ст.). Относительные противопоказания: тяжелый облитерирующий атеросклероз сосудов нижних конечностей; облитерирующий эндартериит; инсулинзависимый сахарный диабет; язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения; АВ-блокада I степени.
β-адреноблокаторы улучшают прогноз больных стабильной стенокардией с ИМ в анамнезе и обладают выраженным антиангинальным действием. Препараты этого класса рекомендуется назначать всем больным стабильной стенокардией, не имеющим противопоказаний к их применению. Дозы β-адреноблокаторов подбираются индивидуально в режиме повышающей титрации. Для достижения результата терапии β-адреноблокаторами необходимо поддерживать ЧСС в покое на уровне 55 – 60 уд./мин.
Антагонисты кальция блокируют кальциевые каналы L-типа и тем самым препятствуют трансмембранному переносу ионов кальция внутрь клетки. Антиангинальный эффект антагонистов кальция обусловлен уменьшением сократительной способности кардиомиоцитов и расслаблением гладкомышечных элементов сосудистой стенки. Сосудорасширяющий эффект антагонистов кальция проявляется на уровне артериол, что приводит к снижению постнагрузки, а также на уровне коронарных артерий, что сопровождается улучшением кровоснабжения сердечной мышцы.
Наиболее частыми побочными эффектами антагонистов кальция являются артериальная гипотензия и гиперемия кожных покровов. В ряде случаев дигидропиридины вызывают рефлекторную тахикардию и пастозность нижних конечностей, фенилалкиламины и бензотиазепины – нарушения АВ-проводимости, брадикардию и усиление СН. Общие противопоказания к применению антагонистов кальция: выраженная артериальная гипотензия, гемодинамически значимый аортальный стеноз, гиперчувствительность. Дигидропиридины не рекомендуется назначать больным с нестабильной стенокардией и другими вариантами острых коронарных синдромов, при тахикардии. Фенилалкиламины и бензотиазепины противопоказаны при выраженной брадикардии, АВ-блокаде II – III степени, синоатриальной блокаде, синдроме слабости синусового узла, некомпенсированной СН.
Антагонисты кальция не оказывают влияния на прогноз больных стабильной стенокардией. Производные фенилалкиламина и бензотиазепина, снижающие ЧСС (верапамил, дилтиазем), могут рассматриваться как альтернатива β-адреноблокаторов при их плохой переносимости у больных, перенесших ИМ без СН. Дигидропиридины продолжительного действия (амлодипин, фелодипин) целесообразно применять в лечении больных с вазоспастической стенокардией (вместо β-адреноблокаторов), а также при сочетании ИБС с АГ (в комбинации с β-адреноблокаторами).
Ингибиторы If-каналов — новый класс антиангинальных препаратов, единственным представителем которого в настоящее время является ивабрадин. Механизм действия ивабрадина заключается в блокаде специфических ионных каналов клеток синусового узла. Торможение ионного тока по f-каналам сопровождается уменьшением ЧСС. Вследствие этого уменьшается потребность миокарда в кислороде, а за счет увеличения длительности диастолы возрастает доставка кислорода к миокарду. В отличие от β-адреноблокаторов ивабрадин не обладает отрицательным инотропным действием. У пациентов со стабильной стенокардией в сочетании с дисфункцией левого желудочка применение ивабрадина сопровождается снижением риска развития ИМ и потребности в реваскуляризации. С целью достижения целевой ЧСС у больных стабильной стенокардией и сохраненным синусовым ритмом ивабрадин может применяться как вместо β-адреноблокаторов (например, при наличии противопоказаний к их применению), так и в сочетании с препаратами этого класса.
Фармакотерапия безболевой ишемии миокарда не имеет принципиальных отличий от тактики медикаментозного лечения больных стабильной стенокардией. Пациенты, у которых ишемия миокарда не проявляется ангинозной болью, нуждаются в более тщательном контроле эффекта лечения с применением инструментальных методов, прежде всего – холтеровского мониторирования ЭКГ.
Лечение больных нестабильной стенокардией наряду с применением внутрь препаратов перечисленных выше классов включает гепаринотерапию (парентеральное введение нефракционированного гепарина или низкомолекулярных гепаринов), а также, при необходимости, внутривенное введение нитратов и β-адреноблокаторов.
Сохранение стабильной стенокардии напряжения выше III фукнкционального класса на фоне оптимальной комбинированной лекарственной терапии, а также отсутствие стабилизации состояния пациента с тем или иным клиническим вариантом нестабильной стенокардии в течение 2 – 3 сут расценивается как показание к коронароангиографии для оценки возможности инвазивного лечения. В зависимости от особенностей поражения коронарного русла с целью реваскуляризации миокарда выполняется либо процедура чрескожной коронарной баллонной ангиопластики с установкой стента в место сужения коронарной артерии, либо операция коронарного шунтирования.
1.4.2. Инфаркт миокарда
Определения. Период обострения ИБС обозначают термином «острый коронарный синдром». Это понятие включает ИМ и нестабильную стенокардию, которые представляют собой проявления единого патофизиологического процесса – тромбоза коронарной артерии. Клинический вариант острого коронарного синдрома определяется степенью тромботического сужения коронарной артерии.
Острый коронарный синдром – любая группа клинических признаков или симптомов, позволяющих подозревать ИМ или нестабильную стенокардию. Введение данного термина в практику обусловлено частой невозможностью уверенного разграничения его клинических вариантов в первые часы после появления симптомов и в то же время необходимостью проведения экстренных лечебных мероприятий, улучшающих прогноз. Диагноз «острый коронарный синдром» является временным и используется для выделения категории больных с клиническими признаками обострения ИБС, лечение которых начинают до получения информации, необходимой и достаточной для уверенной постановки нозологического диагноза. После идентификации клинического варианта острого коронарного синдрома на основе результатов диагностических тестов производится коррекция терапии.
Инфаркт миокарда с подъемом сегмента ST – острый процесс ишемии миокарда, сопровождающийся формированием очага некроза в сердечной мышце. На ЭКГ, зарегистрированных непосредственно после появления клинической симптоматики острого коронарного синдрома, отмечается подъем сегмента ST. Впоследствии на ЭКГ у большинства больных формируются патологические зубцы Q. Имеется диагностически значимое повышение содержания биохимических маркеров некроза миокарда в крови.
Инфаркт миокарда без подъема сегмента ST – острый процесс ишемии миокарда, вызывающий некроз сердечной мышцы. На ЭКГ, зарегистрированных непосредственно после появления клинической симптоматики острого коронарного синдрома, подъема ST нет. Впоследствии патологические зубцы Q не формируются. Имеется диагностически значимое повышение содержания биохимических маркеров некроза миокарда в крови.
Нестабильная стенокардия – острый процесс ишемии миокарда, сопровождающийся клинической симптоматикой, но не приводящий к формированию очага некроза в сердечной мышце. На ЭКГ нет подъема сегмента ST. Содержание биохимических маркеров некроза миокарда в крови либо остается нормальным, либо несколько повышается, но не достигает диагностически значимого уровня.
До получения информации, подтверждающей или исключающей наличие очага некроза в миокарде, для обозначения клинической формы обострения ИБС применяются термины «острый коронарный синдром с подъемом сегмента ST» и «острый коронарный синдром без подъема сегмента ST».
Распространенность. Заболеваемость ИМ варьирует в широких пределах в зависимости от возраста и пола. Так, у мужчин 30 – 39 лет регистрируется около 1 случая ИМ на 1000 человек, а в возрастной группе 60 – 64 лет заболеваемость ИМ возрастает до 18 случаев на 1000 человек. У женщин до 50 лет ИМ встречается в 5 раз реже, чем у мужчин того же возраста. В группе 51 – 60 лет это различие сокращается до 2 раз. В группе лиц пожилого и старческого возраста частота ИМ у мужчин и женщин становится одинаковой.
Этиология. В основе острых коронарных синдромов лежит критическое несоответствие коронарного кровотока метаболическим потребностям миокарда. Главными причинами этого несоответствия являются тромбоз и спазм пораженной атеросклерозом коронарной артерии. К факторам, провоцирующим обострение ИБС, относят физическое и психоэмоциональное напряжение, резкое повышение системного артериального давления, пароксизмальные нарушения ритма сердца. Большое значение в формировании острой коронарной недостаточности имеет активация симпатико-адреналовой системы. Гиперкатехоламинемия стимулирует адгезию и активацию тромбоцитов, способствует вазоконстрикции и увеличивает потребность миокарда в кислороде.
Довольно редко (не более 2 % случаев) острые коронарные синдромы, в том числе и ИМ, вызываются другими причинами. В их число входят: повреждение коронарных артерий воспалительного характера при системных васкулитах и диффузных заболеваниях соединительной ткани (болезнь Такаясу, узелковый периартериит, системная красная волчанка); сдавление коронарных артерий вследствие травматического воздействия или расслоения аорты; эмболии коронарных артерий при инфекционном эндокардите, тромбозе левых камер сердца, а также вследствие кардиохирургических вмешательств (имплантация клапанов сердца, коронароангиопластика и стентирование, коронарное шунтирование); утолщение артериальной стенки вследствие болезней обмена или пролиферации интимы (мукополисахаридоз, ювенильный идиопатический кальциноз коронарных артерий и др.); нарушения гемокоагуляции (болезнь Вакеза, полицитемия, диссеминированное внутрисосудистое свертывание и др.); аномалии коронарных артерий.
Патогенез. Процесс тромбообразования инициируется разрывом атеросклеротической бляшки, вследствие чего возникает контакт протекающей по сосуду крови с тромбогенным содержимым атеромы. Повреждение покрышки атеросклеротической бляшки чаще всего начинается с периферии – в этом месте фиброзная капсула является наиболее тонкой и в то же время подвергается наиболее сильному механическому воздействию при продвижении крови по артерии, спазме сосуда и сокращении сердечной мышцы.
Одним из факторов, способствующих повреждению капсулы атеросклеротической бляшки, является местная воспалительная реакция. Клетки воспаления – макрофаги и Т-лимфоциты – выделяют ферменты, разрушающие коллагеновый каркас капсулы атеросклеротической бляшки. Кроме того, активированные Т-лимфоциты, входящие в состав липидного ядра, продуцируют воспалительные цитокины, угнетающие синтез коллагена. Отчетливой провоспалительной активностью обладают содержащиеся в ядре атеросклеротической бляшки окисленные ЛПНП. Местная воспалительная реакция может провоцироваться и некоторыми микроорганизмами – в частности, Chlamidia pneumoniae, Helicobacter pylori, цитомегаловирусами и вирусами герпеса.