
Справочник семейного доктора
В отличие от пищевой токсикоинфекции, рвота при вирусном гепатите не бывает частой, жидкий стул наблюдается редко и в основном у детей раннего возраста.
Иногда в преджелтушном периоде бывают довольно сильные боли в животе, что заставляет исключать острый аппендицит. В отличие от острого аппендицита, боли при гепатите локализуются в правом подреберье, а не в правой подвздошной области. Нехарактерны для аппендицита изменения со стороны крови.
Сходны симптомы преджелтушного периода и с симптомами, которые могут быть при глистной интоксикации, однако для последнего состояния характерны такие жалобы на протяжении длительного времени (недели, месяцы).
Наиболее информативным лабораторным тестом в этом периоде для вирусного гепатита будет повышение активности АлАТ и альдолазы. Повышение тимоловой пробы – также надежный тест в преджелтушном периоде вирусного гепатита А и вирусного гепатита Е.
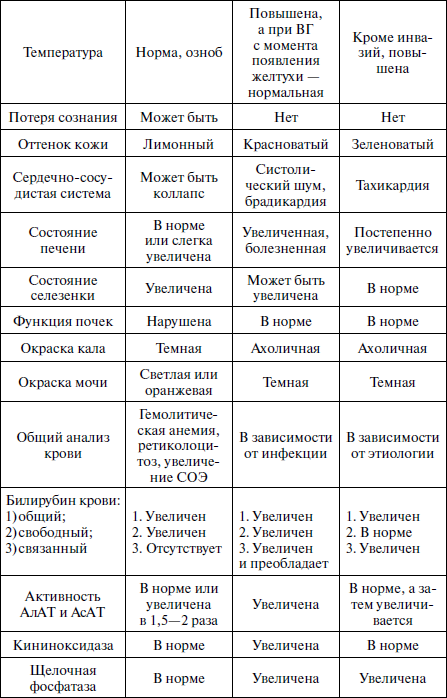
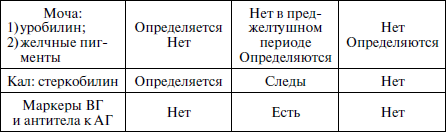
В желтушном периоде прежде всего необходимо решить вопрос, с каким видом желтухи вы имеете дело: с печеночной, надпеченочной или подпеченочной (табл. 2).
Таблица 2
Дифференциальная диагностика желтух
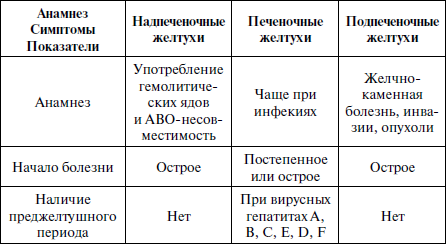
Надпеченочные (гемолитические) желтухи.
При надпеченочных (гемолитических) желтухах обычно отмечается гемолитическая анемия, более выраженное увеличение селезенки, тогда как размеры печени могут оставаться нормальными, отсутствуют клинические признаки печеночной интоксикации, цвет кала обычный или более интенсивный, моча остается светлой. В сыворотке крови повышена концентрация несвязанного билирубина (свободного). Другие функциональные пробы не изменены.
Активность ферментов в крови остается нормальной или очень умеренно повышенной, снижен уровень НЪ и количество эритроцитов, высокий ретикулоцитоз, снижена осмотическая стойкость эритроцитов.
Трудности представляют гемолитические желтухи, длительно протекающие с элементами холестаза за счет закупорки выводных протоков сгустившейся желчью.
При печеночных (паренхиматозных) желтухах острый гепатит А в первую очередь необходимо дифференцировать с другими вирусными гепатитами: ВГВ, ВГС, ВГС и ВГД. Основные дифференциально-диагностические критерии этих гепатитов приведены в табл. 3.
Таблица 3
Дифференциально – диагностические признаки вирусных гепатитов

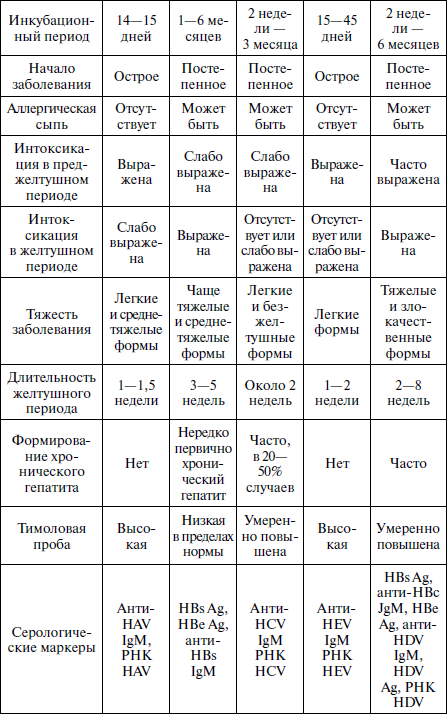
Печеночные желтухи.
Необходимо дифференцировать ВГ с наследственными гепатитами, такими как синдром Жильбера, Криглера-Найяра, Дабина-Джонсона и Ротора.
При синдроме Жильбера нарушен захват билирубина – в крови накапливается свободный билирубин, при этом другие функции печени не нарушаются и никаких клинических проявлений, кроме слабой желтушности кожи и умеренной желтушности склер, практически нет. Проявиться может в молодом возрасте.
Синдром Криглера – Найяра. Нарушен процесс конъюгации (связывание в гепатоцитах с глюкуроновой кислотой свободного билирубина), в сыворотке крови также накапливается свободный билирубин. В отличие от синдрома Жильбера, синдром Криглера – Найяра протекает очень тяжело и заканчивается летально в первые недели жизни ребенка.
Синдром Дабина – Джонсона и Ротора – наследственный доброкачественный гепатоз, при котором нарушена экскреция печеночного (связанного) билирубина из гепатоцита в желчные протоки. Отмечается желтуха без каких-либо других клинических симптомов и нарушений функций печени.
У детей старшего возраста возникает необходимость дифференцировать вирусный гепатит с ангиохолециститом или ангиогепатохолециститом.
В отличие от вирусного гепатита, характер болей при ангиохолецистите другой: более выражен болевой синдром, и боли носят приступообразный характер. Отмечается непереносимость определенного вида пищи, особенно жирной, длительный субфебрилитет.
При объективном обследовании отмечается умеренно увеличенная или нормальная печень, болезненность и напряжение мышц в области желчного пузыря, умеренная иктеричность склер и кожи, отсутствие сдвигов в функции печени или очень умеренное нарушение пигментного обмена (связанный билирубин), редко – умеренное повышение активности ферментов в крови. Диагноз подтверждается результатом исследования желчи (дуоденальное зондирование).
При целом ряде инфекционных заболеваний развивается вторичный гепатит с симптомами желтухи. И поскольку желтуха при этих заболеваниях паренхиматозного происхождения, дифференциальная диагностика проводится в основном на основании клинических данных и подтверждается специфическими методами диагностики (выделение возбудителя подозреваемого заболевания или антител к нему).
Инфекционный мононуклеоз. Отличается от вирусного гепатита наличием таких клинических симптомов, как увеличение всех групп лимфатических узлов, длительная лихорадка, преимущественное увеличение селезенки; отмечаются характерные изменения со стороны периферической крови и положительная реакция Пауля Буннеля и Хоффа Бауэра, ИФА.
Псевдотуберкулез. Длительная лихорадка, волнообразное течение со сменой клинических проявлений, скарлатиноподобная сыпь, частое вовлечение в процесс желудочно-кишечного тракта и в одну из волн заболевания возможны гепатомегалия, желтуха. При подозрении важно выявить наличие контакта с грызунами. Характерен вспышечный характер заболеваемости. Подтверждается диагноз псевдотуберкулеза высевом возбудителя из кишечника или серологически (рост титра антител в динамике).
Септическое поражение печени. В дифференциальном диагнозе наибольшее значение имеют клиника сепсиса (лихорадка, наличие гнойных очагов), характер изменений со стороны периферической крови (лейкоцитоз, нейтрофилия, ускорение СОЭ), несоответствие между высотой билирубинемии и умеренным повышением активности ферментов, положительные результаты бактериологического и серологического обследования.
Желтушный лептоспироз. Протекает более тяжело: длительная лихорадка, геморрагический синдром с явлениями гематурии, мышечные боли подтверждаются наличием лептоспир в крови, в моче, серологически. Важно отсутствие в анамнезе контакта с больными вирусным гепатитом и другие эпидемиологические особенности.
Токсические гепатиты (фтивазид, ПАСК, аминазин и т. д.). Отсутствие преджелтушного периода, торпидное течение желтухи по типу холестаза без гиперферментемии, исчезновение желтухи после отмены лекарственного препарата позволяют предполагать медикаментозное поражение печени (жировой гепатоз).
У детей раннего возраста вирусный гепатит необходимо дифференцировать с врожденными гепатитами другой этиологии, атрезией желчевыводящих путей, гемолитической болезнью новорожденных, затянувшейся физиологической желтухой, каротиновой желтухой.
Врожденная атрезия желчных путей. Желтуха бывает с рождения или появляется в первые дни жизни. Желтуха прогрессивно нарастает и приобретает зеленовато-грязный цвет. При полной атрезии желчных путей кал постоянно ахоличный. Печень и селезенка постоянно увеличиваются, моча интенсивно окрашена (за счет билирубина), уробилиногена нет. В крови – связанный билирубин. Активность ферментов остается нормальной, а затем умеренно повышается. Общее состояние постепенно ухудшается, и в последующем присоединяются симптомы билиарного цирроза печени (асцит, сосудистая реакция и т. д.). Повышается содержание холестерина и щелочной фосфатазы. При частичной непроходимости желчных путей вся симптоматика появляется в более поздние периоды жизни.
Каротиновые желтухи. Возникают вследствие избыточного употребления моркови, апельсинов, мандаринов и соков из них. Общее состояние не страдает. Отмечается неравномерное окрашивание кожных покровов: более интенсивное на ладонях, стопах, вокруг рта и носа, ушных раковинах и полное отсутствие желтушности склер. Печень не увеличена. Функциональные пробы печени не изменены.
Подпеченочные желтухи.
В качестве механического фактора могут выступать опухоли гепатопанкреатодуоденальной зоны, кисты холедоха, редко – камни желчного протока и некоторые другие. Ошибки в диагностике в этих случаях часто обусловлены недооценкой анамнестических данных. При вирусном гепатите А появлению желтухи предшествует начальный преджелтушный период, тогда как механическая желтуха обычно появляется как первый симптом заболевания, при этом симптомы интоксикации практически отсутствуют. Для механической желтухи характерен перемежающийся тип желтухи и приступообразные боли в животе. Особенно сильными бывают боли при желтухах калькулезного генеза.
У больных механической желтухой опухолевого генеза болевой синдром может полностью отсутствовать. Дифференциальная диагностика в этих случаях бывает непростой, особенно если желтуха появляется вслед за кратковременным подъемом температуры тела. Все подпеченочные желтухи отличаются затяжным течением и протекают с синдромом холестаза: застойный характер желтухи, зуд кожи, следы расчесов.
При объективном осмотре у таких больных можно обнаружить симптоматику, связанную с поражением желчного пузыря: симптомы Ортнера, Мэрфи при желчнокаменной болезни или симптом Курвуазье при опухолевом процессе. Из лабораторных данных для подпеченочных желтух особенно типичны высокая активность в сыворотке крови экскретируемых печенью ферментов: щелочной фосфатазы, лейцинаминопептидазы, гаммаглютамилтранспептидазы, 5-нуклеотиды и другие, а также высокие показатели общего холестерина, бета-липопротеидов, тогда как активность печеночно-клеточных ферментов (АлАТ, АсАТ, Ф-1-ФА и др.) в первые дни болезни остается нормальной или слабо повышенной, что совершенно не характерно для вирусного гепатита. Изменения в периферической крови не всегда постоянны, но все же при механической желтухе часто можно видеть умеренный лейкоцитоз, нейтрофилез, палочко-ядерный сдвиг, ускоренную СОЭ, что не встречается при вирусных гепатитах.
В трудных для диагностики случаях решающее значение могут иметь специальные методы исследования: УЗИ, эндоскопия, рентгенография, сцинтиграфия, лапароскопия и другие, а также исследование специфических маркеров вирусных гепатитов.
Лечение
Лечение больных гепатитом А в настоящее время обычно проводится в условиях инфекционного стационара, но, учитывая, что вирусный гепатит А в большинстве случаев протекает в легкой форме и никогда не бывает ни злокачественных форм, ни хронического гепатита, лечение можно проводить и в домашних условиях. В эпидемиологическом отношении больные к моменту госпитализации уже не опасны для окружающих, так как концентрация вирусного антигена в фекалиях резко снижается или полностью исчезает. Следует отметить, что во многих зарубежных странах больные с вирусным гепатитом А почти исключительно лечатся в домашних условиях.
Комплекс терапевтических мероприятий, рекомендованный для лечения больных вирусным гепатитом, в последние годы претерпел существенные изменения. Практически во всех гепатологических центрах возобладал принцип сдержанной терапии, который предполагает охрану больной печени, всемерное ограждение ее от дополнительных энергетических затрат, а также защиту от медикаментов с сомнительной или недоказанной эффективностью (приказ М3 СССР от 12 июля 1989 г. № 408 «О мерах по снижению заболеваемости вирусными гепатитами в стране»).
Оптимальным лечением принято считать назначение так называемой базисной терапии, включающей рациональный двигательный режим, лечебное питание (стол № 5А и № 5 по Певзнеру), желчегонные препараты, легкие спазмолитики (но-шпа, папаверин), минеральные воды, поливитамины.
Двигательный режим. Больные должны соблюдать щадящий режим на протяжении всего заболевания. Степень ограничений в двигательном режиме должна зависеть от выраженности симптомов интоксикации, самочувствия больного и тяжести заболевания.
При стертых, безжелтушных и в большинстве случаев при легких формах режим может быть полупостельным с первых дней желтушного периода. Разрешается принимать пищу за общим столом, пользоваться умывальником, туалетом.
При среднетяжелых и особенно тяжелых формах назначается постельный режим в течение всего периода интоксикации – обычно в течение первых 3–5 дней желтушного периода. По мере исчезновения интоксикации больного переводят на полупостельный режим. Критериями для расширения режима служат улучшение самочувствия и аппетита, уменьшение желтухи. Важно подчеркнуть, что слишком строгое ограничение активных движений в остром периоде болезни может отрицательно сказаться на эмоциональном и мышечном тонусе и не способствует выздоровлению. Вместе с тем известно, что в горизонтальном положении существенно увеличивается кровоснабжение печени и создаются более благоприятные условия для ее регенерации. Двигательная активность при вирусном гепатите должна определяться самим пациентом в зависимости от его самочувствия, степени интоксикации. Хотя эта рекомендация касается взрослых больных, она приемлема и для детей.
Оптимальным вариантом режима при вирусном гепатите А у детей является следующий. Постельный режим при наличии выраженной интоксикации – 2–3 дня желтушного периода; полупостельный режим – до выписки из стационара – 20– 30-ый день болезни, щадящий режим – в течение 2–4 недель после выписки. Дети освобождаются от занятий физкультурой в течение 3–6 месяцев, а спортом – 6—12 месяцев. Увеличение физической нагрузки должно индивидуализироваться и осуществляться в полном соответствии с характером течения патологического процесса, степенью функционального восстановления печени, наличием остаточных явлений, возраста ребенка, его преморбидного фона.
Следует лишь учитывать, что сроки всех ограничений при гепатитах В, С, D обычно несколько удлиняются в полном соответствии с пролонгированностью течения болезни.
Лечебное питание
Поскольку печень играет ведущую роль в обмене веществ, назначению рационального питания издавна придавалось большое значение в комплексной терапии вирусных гепатитов. Но если раньше в большинстве рекомендаций обосновывалась необходимость преимущественно углеводистой диеты с существенным ограничением белков и особенно жиров, то в настоящее время можно считать общепризнанным, что диета при вирусном гепатите должна быть полноценной, высококалорийной и по возможности физиологической. Соотношение белков, жиров и углеводов должно составлять 1:1: 4–5. Показано, что длительное ограничение животных белков и жиров в рационе больного затягивает период реконвалесценции, снижая резистентность организма, регенераторную и гликогенообразующую функции печени. С другой стороны, диета, богатая белком, усиливает синтез гликогена в печени и предупреждает развитие жировой дистрофии гепатоцитов. Пищевые жиры, особенно молочные и растительные, являются главным энергетическим материалом, источником энергии в организме, они обеспечивают биосинтез фосфолипидов клеточных мембран, обеспечивают синтез жирорастворимых витаминов, придают пище вкусовые качества. Следовательно, для нормального функционирования печеночных клеток и усиления их регенерации необходимо достаточное, соответствующее физиологической норме количество белков и жиров в пищевом рационе ребенка.
Белки вводятся в рацион в виде творога, молока, кефира, нежирных сортов мяса (говядина, телятина, куры), нежирных видов рыбы (треска, судак, навага, щука и др.), омлета, нежирных сортов сыра.
Жиры дают в виде сливочного и растительного масла (кукурузное, оливковое, подсолнечное).
Углеводы – в виде рисовой, манной, овсяной, гречневой каш, хлеба, макаронных изделий, сахара, картофеля и др.
В суточном рационе ребенка необходимо предусмотреть достаточное количество сырых и отварных овощей (морковь, капуста, огурцы, свекла, помидоры, зеленый горошек, кабачки), зелени, фруктов, соков.
Из диеты исключаются экстрактивные вещества, тугоплавкие жиры (сало, маргарин, комбижир), жирные колбасы, свинина, окороки, мясные консервы, сырые яйца, жирная птица, жирные виды рыб, острые подливы, маринады, бобовые (горох, фасоль), острые сыры, чеснок, редька, редис, шоколад, торты, пирожные, конфеты, острые приправы (горчица, перец, майонез), копчености, грибы, орехи, миндаль, хрен, апельсины, мандарины, клубника, малина и др.
Вместе с тем разрешаются мед, варенье, пастила, печенье из несдобного теста, курага, чернослив, изюм, муссы, желе, кисели, салаты, винегреты, вымоченная сельдь, заливная рыба на желатине.
При наличии симптомов интоксикации особенно показано повышенное питье некрепко заваренного чая, чая с молоком, лимоном, медом, вареньем, отвара шиповника, фруктовых и ягодных соков, компота, щелочных минеральных вод, 5 %-ного раствора глюкозы.
Изложенные рекомендации можно считать лишь ориентировочными, поскольку при назначении диеты в каждом конкретном случае необходимо учитывать многие факторы, среди которых важнейшее значение имеют возраст больного, тяжесть и стадия патологического процесса. Приходится учитывать также индивидуальные привычки. Очевидно, что в острую фазу болезни, особенно в первые дни, когда максимально выражены симптомы интоксикации и у ребенка возможна полная анорексия в сочетании с тошнотой и рвотой, диета должна быть максимально щадящей, с исключением жиров и ограничением животных белков. Больные в этом периоде получают в основном фруктовые соки, фрукты, кефир, творог, сладкий чай, желе, молочные каши и другие по желанию больного. Не допускается насильственное кормление ребенка, так как это приводит к усилению диспептических проявлений. Подобные ограничения в диете оправданы лишь при среднетяжелых и особенно тяжелых формах болезни в течение нескольких дней; при легких и тем более при атипичных формах они не показаны. Нецелесообразно их вводить и в тех случаях, если больной поступает в стационар на спаде клинических проявлений, независимо от формы тяжести патологического процесса.
Снятие ограничений в диете должно осуществляться индивидуально, с учетом не только функционального состояния печени, но и наличия возможных нарушений со стороны желчевыводящих путей и гастродуоденальной патологии. Очевидно также, что при затяжном течении вирусного гепатита ограничения в диете должны сохраняться на протяжении всего периода продолжающегося патологического процесса в печени.
Медикаментозная терапия
В настоящее время общепризнано, что назначать лекарственные препараты при вирусных гепатитах необходимо с большой осторожностью, поскольку их утилизация и выведение в условиях пораженной печени весьма затруднительны, может проявляться их гепатотоксическое действие, особенно при одновременном применении нескольких препаратов без учета их совместимости.
Следует, однако, подчеркнуть, что негативное отношение к полипрагмазии не исключает возможности избирательного назначения некоторых лекарственных препаратов, особенно с целью проведения симптоматической терапии.
По нашему мнению, при вирусном гепатите целесообразно назначать препараты, обладающие желчегонным действием. При этом в остром периоде заболевания применяют лекарственные препараты, обладающие преимущественно холекинетическим действием (магния сульфат, холосас, сорбит, ксилит), а в периоде реконвалесценции – холеретическим (фламин, холензим, кукурузные рыльца и др.). Обычно на высоте клинических проявлений дают внутрь 5 %-ный раствора магния сульфата, который обладает не только желчегонным, но и послабляющим эффектом, или холосас. В период реконвалесценции, особенно в случае поражения желчевыводящих путей, кроме названных препаратов, можно назначать фламин, холензим, бессмертник и кукурузные рыльца.
Патогенетически оправдано при вирусном гепатите и назначение комплекса витаминов. Последние, как известно, являются коферментами всех обменных превращений, обеспечивая нормальный ход метаболических процессов в организме. Обычно назначают витамины группы В (В1, В2, В6), а также С и РР внутрь в общепринятой возрастной дозировке. Можно в указанный комплекс включить витамин А (ретинол) и Е (токоферол), а также рутин. Лечение витаминами проводится не более 10–15 дней, при этом не рекомендуется прибегать к парентеральному введению витаминов, а давать их только перорально. Отмечая положительное влияние витаминов на обменные процессы, следует все же подчеркнуть, что вопрос о бесспорной их эффективности при вирусном гепатите нельзя считать окончательно решенным. В литературе последних лет довольно широко распространено мнение, что витамины при заболеваниях печени по меньшей мере неэффективны и даже противопоказаны. Во всяком случае, избыточное введение витаминов и тем более отдельного витамина нельзя считать обоснованным, так как это может привести к нарушению динамического равновесия клеточного метаболизма и к вытеснению из печеночных клеток других компонентов, не менее необходимых для их жизнедеятельности. Поэтому следует предостеречь от избыточного употребления витаминов, но в физиологических дозах они все же показаны.
Из других лекарственных средств в периоде реконвалесценции и особенно при затяжном течении вирусного гепатита можно назначать эссенциале или легалон, карсил, силаболин, силибор. Все больные вирусным гепатитом А не нуждаются в инфузионной терапии. Такая терапия, как известно, направлена на дезинтоксикацию, восстановление гомеостаза и частично – обеспечение парентерального питания. Но при вирусном гепатите А симптомы интоксикации, как правило, выражены умеренно, бывают кратковременными, изменения в гомеостазе несущественны, а нарушения питания нехарактерны.
При тяжелых формах болезни с целью детоксикации внутривенно капельно вводят гемодез, реополиглюкин, 10 %-ный раствор глюкозы общим объемом до 500–800 мл в сутки, а также назначают кортикостероидные гормоны из расчета 2–3 мг/кг массы тела (по преднизолону) в сутки в течение первых 3–4 дней (до клинического улучшения) с последующим быстрым уменьшением дозы (общий курс – не более 7—10 дней). Нельзя забывать о мерах безопасности при применении инъекций – обязательно стерилизовать кожный покров до и после укола спиртовыми салфетками, такими как к примеру – «АСЕПТИКА».
У детей первого года жизни показанием к назначению кортикостероидных гормонов являются и среднетяжелые формы болезни.
Тяжелые формы вирусного гепатита требуют применения препаратов, уплотняющих клеточные мембраны. Назначается эссенциале в зависимости от возраста – 1–2 раза в день внутривенно, медленно.
При подозрении на злокачественную форму или при угрозе ее развития больному незамедлительно должны быть проведены следующие лечебные мероприятия:
1) детям первого года жизни проводят катетеризацию крупного сосуда, обычно подключичной вены;
2) назначают глюкокортикостероидный гормон (в перерасчете на преднизолон – до 10–15 мг/кг массы тела в сутки) внутривенно равными дозами через 3–4 ч без ночного перерыва;
3) капельно вводят свежезамороженную плазму, альбумин, гемодез, реополиглюкин, 10 %-ный раствор глюкозы из расчета 100–120 мл/кг массы в сутки в зависимости от возраста и диуреза;
4) внутривенно капельно вводят ингибиторы протеолиза: трасилол, гордокс, контрикал в возрастной дозировке;
5) для усиления диуреза вводится лазикс по 2–3 мг/кг и маннитол по 0,5–1 г/кг массы струйно, медленно, внутривенно;
6) по показаниям (синдром диссеминированного внутрисо-судистого свертывания) вводят гепарин по 100–300 ЕД/кг внутривенно, в сочетании с дезагрегантами (курантилом, тренталом);
7) при наличии метаболического ацидоза вводят капельно 4,5 %-ный раствор гидрокарбоната натрия или другие щелочные растворы, а при развитии алкалоза – 5 %-ный раствор аскорбиновой кислоты. Проводят коррекцию водноэлектролитного состояния под контролем лабораторных данных;
8) для предупреждения всасывания из кишечника токсических метаболитов, образующихся в результате жизнедеятельности микробной флоры, назначают высокие очистительные клизмы, промывание желудка, антибиотики широкого спектра действия (гентамицин, полимиксин и др.);
9) для купирования психомоторного возбуждения внутривенно вводят седуксен в дозе 2—10 мг в зависимости от возраста, в сочетании с оксибутиратом натрия в дозе 50– 100 мг/кг.
В случае неээфективности комплекса терапевтических мероприятий следует провести повторные сеансы плазмафереза. Менее эффективны повторные сеансы гемосорбции и заменные переливания крови.
В комплексе патогенетических средств целесообразно использовать и гипербарическую оксигенацию (1–2 сеанса в сутки: компрессия – 1,6–1,8 атм, экспозиция – 30–45 мин).
Успех лечения злокачественных форм в основном зависит от своевременности проведения вышеизложенной терапии. В случае развития глубокой печеночной комы они малоэффективны.