
Справочник семейного доктора
Учитывая аллергический характер коревой инфекции, показано назначение антигистаминных препаратов (димедрол, пипольфен, супрастин, тавегил и др.). При осложнениях лечение назначается в зависимости от их характера и тяжести.
Краснуха
Краснуха – острое инфекционное заболевание, характеризующееся кореподобным высыпанием, незначительными катаральными явлениями со стороны верхних дыхательных путей и увеличением периферических лимфатических узлов, особенно затылочных.
Клиническая картина
Инкубационный период при краснухе составляет 15–24 дня. Первым симптомом обычно является сыпь, так как остальные симптомы, как правило, бывают слабо выражены.
Общее состояние больного страдает незначительно. Температура тела редко повышается до 38 °C, обычно она остается субфебрильной (37,3—37,5 °C). Нередко температура тела в течение всей болезни не повышается. Отмечаются вялость, недомогание, дети старшего возраста и взрослые иногда жалуются на головную боль.
Сыпь вначале появляется на лице, затем в течение нескольких часов распространяется по всему телу. Она локализуется на разгибательных поверхностях конечностей вокруг суставов, на спине и на ягодицах. Краснушная сыпь значительно более мелкая, чем коревая, тенденции к слиянию отдельных элементов не наблюдается. Сыпь держится 2–3 дня, исчезает, не оставляя пигментации, шелушения также не бывает.
Катаральные явления со стороны верхних дыхательных путей в виде небольшого насморка, кашля и конъюнктивита появляются одновременно с высыпанием. Иногда катаральные явления отмечаются за 1–2 дня до появления сыпи. Обычно при краснухе наблюдается энантема на слизистых оболочках рта. Это мелкие, с булавочную головку, или несколько более крупные бледно-розовые пятнышки, появляющиеся на слизистых оболочках мягкого нёба и щек. Энантема на слизистой оболочке рта появляется так же, как и катаральные явления, перед высыпанием. Симптома Филатова – Коплика не бывает. Конъюнктивит при краснухе обычно выражен слабо, отмечается легкая гиперемия век и незначительная их припухлость, гнойного отделяемого не бывает.
Патогномоничным симптомом для краснухи является увеличение периферических лимфатических узлов, особенно затылочных и заднешейных. Лимфатические узлы увеличены до крупной горошины или фасоли, сочные, иногда чувствительны при пальпации. Увеличение лимфатических узлов появляется до высыпания и держится некоторое время после исчезновения сыпи. Нередко краснуха протекает стерто и даже бессимптомно.
Диагностика
Краснуху диагностируют на основании характерной сыпи, появляющейся почти одновременно на всей поверхности кожи, слабо выраженных катаральных явлений и увеличения периферических лимфатических узлов. Изменения крови (лейкопения, лимфоцитоз и появление плазматических клеток) в значительной степени подтверждают диагноз краснухи.
Лечение
Больным краснухой рекомендуют постельный режим в период высыпания. Лекарственных средств не назначают.
Паротит эпидемический
Паротит эпидемический (свинка, заушница) – острая вирусная болезнь, характеризуется лихорадкой, общей интоксикацией, увеличением одной или нескольких слюнных желез, нередко поражением других железистых органов и нервной системы.
Клиническая картина
Инкубационный период – от 11 до 21 дня. При заболевании повышается температура, ухудшается самочувствие, а припухающие околоушные слюнные железы (чаще с одной стороны) оттопыривают ушную раковину, приподнимают мочку уха, заполняют ямку за углом нижней челюсти. Пораженная железа плотна, болезненна, кожа над ней не изменена. Через 1–2 дня присоединяется воспаление второй околоушной железы. Лицо приобретает грушевидную форму (отсюда название «свинка»).
При воспалении подъязычной, подчелюстных слюнных желез на шее появляется отек, напоминающий токсическую дифтерию зева, однако при паротите нет отека миндалин и пленчатых налетов. Из поврежденных вирусом желез мало выделяется слюны, что обусловливает сухость слизистой рта. Становится болезненным жевание и глотание. Если в процесс вовлекается поджелудочная железа, повышается температура, исчезает аппетит, появляются боли в животе, рвота. При поражении половых желез (чаще в период полового созревания у мальчиков) отмечаются покраснение, опухание яичка, боль; в дальнейшем возможно бесплодие. Воспаление мозговых оболочек (может возникнуть до увеличения слюнных желез, чаще на 4—5-й день свинки) проявляется сильной головной болью, повторной рвотой, напряжением мышц затылка (больной не может подбородком достать до грудины), иногда потерей сознания, судорогами. Больные в таких случаях должны быть немедленно госпитализированы.
Диагностика
В типичных случаях распознавание эпидемического паротита трудностей не представляет. Поражение околоушных желез при других инфекционных заболеваниях является вторичным и имеет характер гнойного поражения. Другие заболевания желез (рецидивирующий аллергический паротит, болезнь Микулича) характеризуются отсутствием лихорадки и длительным течением. Большие трудности представляет дифференциальная диагностика осложненных форм эпидемического паротита, особенно если поражение слюнных желез выражено нерезко или отсутствует.
В крови появляется лейкоцитоз нейтрофильного характера, в отличие от лейкопении и лимфоцитоза при вирусном паротите.
Лечение
Больных с легкой и среднетяжелой формами паротитной инфекции лечат в домашних условиях. Обязательной госпитализации подлежат дети с тяжелой формой болезни, особенно при поражении нервной системы и яичек. Терапия симптоматическая и определяется в основном характером и степенью проявления болезни.
В остром периоде болезни рекомендуются постельный режим, обильное питье, уход за ротовой полостью (полоскание рта после еды кипяченой водой, 2 %-ным раствором гидрокарбоната натрия или раствором борной кислоты) и механически щадящая диета. При поражении слюнных желез показано сухое тепло (грелка или синий свет) на пораженную область. При гипертермии назначают анальгин, парацетамол и другие лекарственные препараты в возрастных дозировках. При панкреатите рекомендуют молочную диету с ограничением жиров и белков, а при частой рвоте прибегают к внутривенному капельному введению жидкости с трасилолом или контрикалом. Назначают холод на эпигастральную область и ферментные препараты (панкреатин, липокаин) в возрастных дозах.
Оспа ветряная
Оспа ветряная – острая инфекционная болезнь, преимущественно детского возраста; характеризуется доброкачественным течением, умеренной общей интоксикацией, лихорадкой и пятнисто-везикулезной сыпью.
Клиническая картина
Инкубационный период длится 13–17 дней. Начало болезни острое, продромальные явления у детей не выражены и продолжаются не более суток. У взрослых они наблюдаются чаще и протекают тяжелее (головная боль, пояснично-крестцовые боли, лихорадка). Без нарушения общего состояния при повышении температуры тела (или даже при нормальной температуре) на коже различных участков появляется сыпь. Массовое высыпание, особенно характерное для взрослых, обычно сопровождается повышением температуры тела, общетоксическими явлениями, больные испытывают зуд. Вначале элементы сыпи представляют собой розовые пятна величиной 2–4 мм, которые за несколько часов превращаются в папулы, затем – в везикулы, наполненные прозрачным содержимым. Везикулы имеют однокамерное строение, окружены венчиком гиперемии. На месте лопнувших везикул образуются темно-красные и коричневые корочки, отпадающие на 2—3-й неделе. Характерен полиморфизм сыпи: на ограниченном участке кожи можно одновременно видеть пятна, папулы, везикулы и корочки. На слизистых оболочках одновременно с сыпью на коже появляется энантема. Это пузырьки, которые быстро мацерируются, превращаясь в язвочку с желтовато-серым дном, окруженную красным ободком. Заживление происходит в течение 1–2 дней. Длительность лихорадочного периода 2–5 дней, в случаях с обильным и продолжительным высыпанием – 8—10 дней.
Диагностика
Распознать ветряную оспу нетрудно. Используют РСК со специфическим антигеном. Заслуживает внимания иммуно-флюоресцентный метод, с помощью которого можно обнаружить ветряночный антиген в мазках-отпечатках из содержимого везикул. Вирус можно выделить на эмбриональных культурах клеток человека.
Лечение
Необходимо строго следить за гигиеной ребенка, чистотой постельного белья, одежды, рук. Везикулы смазывают 1 %-ным спиртовым раствором бриллиантового зеленого или 1–2 %-ным раствором перманганата калия. Рекомендуются общие гигиенические ванны со слабым раствором перманганата калия, полоскание рта после еды. При появлении гнойных осложнений назначают антибиотики. Кортикостероидные гормоны при ветряной оспе противопоказаны, однако при возникновении ветряночного энцефалита или менингоэнцефалита стероидные гормоны производят положительное действие. При тяжелых формах назначают интерферон, цитозар, иммуноглобулин из расчета 0,2 мл/кг, переливание плазмы, проводят дезинтоксикационную терапию. Для соблюдения безопасности при переливании наиболее актуально применение одноразовых герметично упакованных спиртовых салфеток «АСЕПТИКА». Неврологические осложнения лечат по общим правилам.
Вирусные гепатиты
Острый вирусный гепатит
Вирусные гепатиты – это группа полиэтиологических заболеваний, протекающих с преимущественным поражением печени: увеличением ее размеров и нарушением функциональной способности, а также разной степени выраженности симптомов интоксикации и в ряде случаев – с желтухой.
Идентифицировано девять возбудителей острого вирусного гепатита. Первые семь получили названия по первым буквам латинского алфавита – А, В, С, D, Е, FhG, а два последних обозначили как SEN и TTV.
Вирусные гепатиты F, SEN и TTV изучены пока мало.
Клиническая картина
Вирусные гепатиты А (ВГА) и Е (ВГЕ) объединяет фекально-оральный механизм передачи, а вирусные гепатиты В (ВГВ), С (ВГС), D (BTD), F (BTF) и G (BTG), а также SEN и TTV – парентеральный путь передачи. Мощный механизм передачи при ВГА и ВГЕ обеспечивает вовлечение большого количества людей в эпидемический процесс, который часто проявляется в виде вспышек и эпидемий. Малая активность механизма передачи при ВГВ, ВГС, BTD, BTF и BTG компенсируется длительной вирусемией у источников инфекции, относительно редкой манифестацией заболевания и хронизацией патологического процесса.
Источником заражения является больной острым гепатитом при вирусных гепатитах А и Е и больные острым и хроническим гепатитом, а также вирусоносители при вирусных гепатитах В, С, D, F и G. Больной становится заразным в конце инкубационного периода и остается таковым 9 дней желтушного периода при ВГА и ВГЕ, а при других – до момента санации. Наиболее опасны больные с атипичными формами – это скрытый и мощный источник инфицирования. Следует отметить, что при ВГВ наблюдается чрезвычайно интенсивная скрытая циркуляция возбудителя, которая чаще приводит к формированию стертых и других трудно диагностируемых вариантов инфекции.
ВГА и ВГЕ нужно считать типичными кишечными инфекциями, ибо передача вирусов осуществляется контактно-бытовым путем посредством загрязненных фекалиями рук, а также с пищевыми продуктами и водой. Для ВГЕ характерен преимущественно водный путь заражения, и на территории России ВГЕ регистрируется в виде завозных случаев.
Механизм передачи инфекции при вирусных гепатитах В, С, D, F и G – кровноконтактный. Он реализуется искусственными и естественными путями передачи: парентеральным при переливании крови и ее препаратов и при использовании медицинских инструментов, контаминированных вирусами, а также при тесном бытовом контакте с источником инфекции (при использовании общих мочалок, зубных щеток, носовых платков и т. п.), половым (гомо-, би-, гетеросексуальные контакты), от матери к плоду или ребенку.
Восприимчивость к вирусам гепатитов чрезвычайно высокая. ВГА и ВГЕ болеют в основном дети в возрасте от 3 до 7 лет. Вирусными гепатитами другой этиологии болеют преимущественно дети раннего возраста и лица пожилого возраста, что связано с большой частотой проведения медицинских манипуляций.
Повторные заболевания возможны в исключительных случаях (при утрате иммунитета).
Для ВГА и ВГЕ характерны сезонные подъемы заболеваемости (осенне-зимний период), чего не отмечается при других вирусных гепатитах.
Клиническая картина
В течении типичных форм вирусных гепатитов различают несколько периодов: инкубационный, преджелтушный (продромальный, начальный), желтушный (активная стадия гепатита, разгар болезни), постжелтушный период (период ранней реконвалесценции) и период реконвалесценции.
Инкубационный период.
Инкубационный период при вирусных гепатитах в зависимости от этиологии различается и колеблется от нескольких дней до года. Так, при вирусном гепатите А он колеблется от 7 до 45 дней, а при вирусном гепатите В – от 1 до 6 месяцев.
Преджелтушный период.
Преджелтушный период также различается по длительности в зависимости от этиологии гепатита, в среднем составляя 5–7 дней.
Самыми частыми симптомами этого периода являются недомогание, головная боль (одновременно с подъемом температуры), боли в животе (в правом подреберье и редко – спонтанные боли), снижение аппетита, тошнота, рвота (иногда на фоне повышения температуры), симптомы катара верхних дыхательных путей, сыпи, носовые кровотечения, сонливость, головокружения, реже – артралгии. Следует отметить, что со 2—3-го дня данного периода начинает увеличиваться в размерах печень.
Вся симптоматика преджелтушного периода протекает в виде нескольких синдромов: астено-вегетативного, диспептического, катарального, абдоминального, ревматоидного, геморрагического.
Об окончании преджелтушного периода свидетельствует появление темной мочи, обесцвеченного кала и желтуха кожи и склер. Печень увеличена в размерах, чувствительна или болезненна при пальпации, плотновато-эластичной консистенции.
Желтушный период.
Желтушный период обычно характеризуется отчетливым улучшением общего состояния и уменьшением жалоб. С появлением желтухи общее состояние у 50 % больных вирусным гепатитом А можно расценить как удовлетворительное.
Желтуха начинается с окраски склер, затем кожи лица, туловища, твердого и мягкого нёба, позднее – конечностей. Желтуха нарастает быстро, в течение 1–2 дней, исчезает в обратном порядке. Дольше всего желтуха сохраняется на склерах в виде краевой субиктеричности. Обычно степень выраженности желтухи и ее продолжительность находятся в прямой зависимости от тяжести заболевания.
Исключение составляют дети раннего возраста. У них интенсивность окрашивания кожных покровов не совпадает с высотой билирубинемии и не может служить критерием тяжести.
На фоне нарастания желтухи может отмечаться зуд кожных покровов. На высоте желтухи размеры печени максимально увеличены. В начале желтушного периода она продолжает увеличиваться, становится более плотной, но менее болезненной. Увеличение печени чаще бывает равномерным, но нередко преобладает увеличение одной левой доли.
Увеличение селезенки чаще всего отмечается именно в этом периоде болезни. Частота спленомегалии зависит от возраста. Так, у детей чем меньше ребенок, тем чаще отмечается увеличение селезенки.
На высоте желтухи моча максимально насыщена по окраске, а кал обесцвечен.
Изменения со стороны других органов бывают слабо выраженными.
В этом периоде болезни отмечаются наибольшие изменения со стороны всех биохимических показателей, используемых в лабораторной диагностике вирусного гепатита (билирубинемия, гиперферментемия, изменение осадочных проб и т. д.).
Как только симптомы желтухи исчезают, начинается пост-желтушный период.
Постжелтушный период.
Основным клиническим симптомом этого периода является гепатомегалия. Размеры печени уменьшаются медленно. Взрослый или ребенок чувствуют себя вполне здоровыми, но у них сохраняются изменения ряда биохимических показателей крови (повышение уровня связанного билирубина, активности ферментов, снижение осадочных проб).
Период реконвалесценции.
Период реконвалесценции у большинства детей и взрослых характеризуется нормализацией размеров печени, восстановлением ее функции и вполне удовлетворительным состоянием. Продолжительность этого периода – около 2–3 месяцев и может удлиниться до 3–6 месяцев.
Классификация
Тяжесть течения болезни следует оценивать в начальном периоде, но не раньше, чем разовьются все клинические симптомы заболевания. При оценке формы тяжести принимают во внимание:
1) степень выраженности общей интоксикации;
2) состояние печени (параллельно интоксикации);
3) степень выраженности желтухи;
4) результаты биохимических исследований.
Легкая типичная форма. Легкая типичная форма характеризуется слабо выраженными симптомами интоксикации и нарушением общего состояния; незначительными субъективными жалобами, умеренной желтухой с длительностью 1–2 недели, небольшим увеличением печени (до 2–3 см), редко селезенки. Моча темная, кал ахоличный в течение 1–1,5 недели. В сыворотке крови содержание общего билирубина не выше 85 мкмоль/л у детей и 100 мкмоль/л у взрослых. При повышении в 2–5 раз уровня АлАТ и АсАт в крови показатели протеинограммы и сулемовой пробы, а также протромбиновый индекс остаются без существенных отклонений от нормы. Показатели тимоловой пробы умеренно повышены.
Среднетяжелая форма.
Среднетяжелая форма характеризуется умеренно выраженной интоксикацией. Желтуха более интенсивная и продолжительная – 2–3 недели. Печень выступает из-под подреберья на 3–5 см. Окраска кала и мочи изменена до 2–2,5 недели. Уровень общего билирубина у детей – от 85 до 200 мкмоль/л, у взрослых – от 100 до 200 мкмоль/л. Активность ферментов АлАТ и АсАТ в крови превышает норму в 5—10 раз. Протромбиновый индекс снижен до 70–60 %, сулемовый титр – до 1,6 ЕД. Показатели тимоловой пробы значительно повышаются, особенно у больных с ВГА.
Тяжелая форма.
Тяжелая форма встречается почти исключительно при ВГВ и ВГБ. При этой форме на первый план выступают симптомы интоксикации.
С появлением желтухи симптомы интоксикации не только не ослабевают, но даже могут усиливаться.
Отмечаются апатия, заторможенность, повторная рвота, у маленьких детей – тахикардия, геморрагические высыпания, носовые кровотечения, пастозность тканей, значительно снижается диурез, у детей старшего возраста – брадикардия. Взрослые больные в одних случаях эйфоричны, в других – сонливы, вялы, адинамичны. Желтуха интенсивная и сохраняется 3–4 недели. Печень определяется из подреберья на 5–7 см и более. Моча темная, кал обесцвеченный до 3–3,5 недели. Уровень общего билирубина больше 200 мкмоль/л, иногда достигает 400 мкмоль/л. Однако, как при легкой и среднетяжелой формах, превалирует связанный (прямой) билирубин. АлАТ и АсАТ в крови превышают норму в 10 раз и более. Протромбиновый индекс падает до 50–40 %, сулемовый титр – до 1,4 ЕД. Значительно повышается уровень тимоловой пробы и содержание бета-липопротеидов.
Злокачественная форма.
Злокачественная форма (фульминантная, гепатодистрофия, массивный и субмассивный некроз) встречается практически только при ВГВ и особенно часто у детей раннего возраста. Наряду с выраженной симптоматикой со стороны центральной нервной системы (прекома, кома I и II степени) имеет место уменьшение размеров печени. Из биохимических показателей наибольшее значение для диагностики и прогноза течения злокачественной формы имеет билирубин-ферментная и билирубин-протеиновая диссоциация, а также снижение протромбинового индекса ниже 30–20 %. Прогноз при данной форме болезни очень плохой.
Субклиническая (инапарантная) форма.
Для этой атипичной формы болезни характерно полное отсутствие клинических проявлений болезни. Диагноз ставится контактным в очагах инфекции, у которых при обследовании определяются кратковременное повышение активности ферментов и положительная серологическая реакция.
Безжелтушная форма (атипичная).
К безжелтушным относятся формы, при которых отсутствуют клинические и лабораторные признаки желтухи. Симптомы интоксикации в преджелтушном периоде отсутствуют или слабо выражены. В желтушный период сохраняется гепатомегалия, изменений окраски мочи и кала практически не наблюдается. Из биохимических методов исследования наибольшее значение имеет определение активности ферментов АлАТ и Ас АТ, уровень которых повышается в 3–5 раз выше нормы. Содержание общего билирубина в сыворотке крови не выше 20 мкмоль/л. Появление в сыворотке крови связанного билирубина отмечается в 30–35 % случаев.
Стертая форма (атипичная).
Симптомы преджелтушного и желтушного периодов слабо выражены. Желтуха может быть общей, но держится кратковременно, в течение суток, а потом сохраняется только субиктеричность склер.
Чаще желтуха носит локальный характер – окрашиваются в желтый цвет только склеры или наряду с ними кожа мочек ушей, носогубного треугольника, живота, подмышечных и паховых областей.
Край печени определяется из подреберья на 2–3 см. С большим постоянством, но кратковременно (до 3–4 дней) появляются темная моча и обесцвеченный кал. Билирубин сыворотки крови повышается до 40 мкмоль/л, активность ферментов – в 3–5 раз.
Холестатическая форма (атипичная).
По своим проявлениям в преджелтушном периоде, как правило, соответствует среднетяжелой форме вирусного гепатита.
С момента появления желтухи симптомы интоксикации уменьшаются, а затем исчезают. Желтушность кожи и склер продолжает нарастать и достигает значительной интенсивности. У больных появляется и усиливается зуд кожных покровов, в силу чего на коже имеются расчесы.
Печень увеличивается умеренно, безболезненная или малоболезненная при пальпаци. Моча интенсивно темная, кал ахоличный. Количество общего билирубина повышается до 300 мкмоль/л, превалирует связанный билирубин. Активность ферментов АлАТ и АсАТ невелика (увеличиваются в 2–3 раза).
Значительно повышены цифры биохимических показателей, отражающих холестаз (щелочной фосфатазы, альдолазы, холестерина и т. д.).
Особенности вирусного гепатита By детей первого года жизни. Дети первого года жизни болеют преимущественно гепатитом В. Удельный вес гепатита С и Е не установлен. Гепатит А практически не встречается.
Гепатит протекает тем тяжелее, чем моложе ребенок. Летальность от вирусного гепатита в несколько раз превышает летальность в других возрастных группах (соответственно 0,03–25 %).
Клинические особенности.
Температурная реакция короткая – 1–2 дня. Нередко симптомы преджелтушного периода слабо выражены и проходят незамеченными, и родители замечают изменение окраски мочи и кала, желтушное окрашивание склер и кожи. Чаще, чем у старших детей, наблюдается в течение 2–3 дней кишечная дисфункция. Стул жидкий, без патологических примесей.
Интенсивность желтухи и билирубинемия не имеют параллелизма (из-за более трудного прокрашивания кожи). Желтуха держится более длительно, дольше сохраняются гепатомегалия и симптомы интоксикации.
Длительно сохраняются биохимические отклонения. Более значительно снижение протромбинового индекса. Чаще развивается злокачественная форма болезни.
При всех вирусных гепатитах отмечаются следующие исходы:
1) выздоровление;
2) фиброз печени – выздоровление с «анатомическим дефектом»;
3) манифестация поражений желчевыводящих путей – дискинетические или воспалительные изменения билиарного тракта;
4) манифестация гепатозов – синдромы Жильбера, Дабина– Джонсона, Ротора.
Дополнительно при ВГВ, ВГБ, ВГС, BTF и ВГС имеют место:
1) переход в хроническую форму;
2) формирование вирусоносительства;
3) летальный исход.
Летальный исход может быть и при ВГЕ у беременных в III триместре беременности.
Диагностика и дифференциальная диагностика
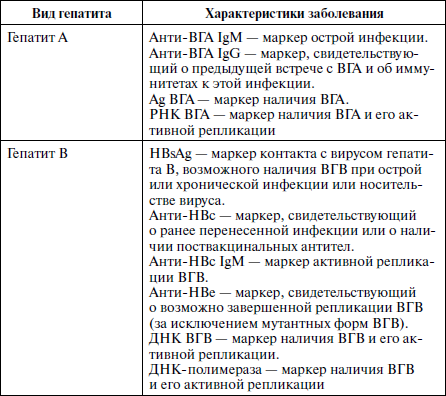
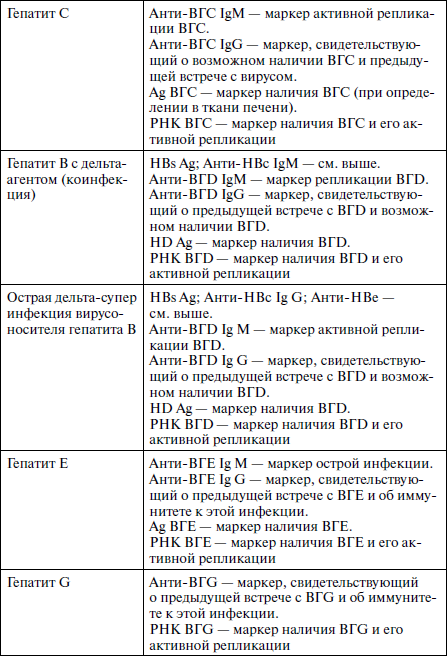
Диагностика вирусного гепатита основывается на клинических, эпидемиологических и лабораторных данных. Решающее значение в расшифровке этиологии заболевания и прогнозе течения болезни принадлежит серологической диагностике. Основные диагностические маркеры вирусных гепатитов различной этиологии представлены в табл. 1.
Таблица 1
Основные диагностические маркеры вирусных гепатитов различной этиологии
В преджелтушном периоде чаще всего ошибочно ставится диагноз ОРВЗ. При этом следует учитывать, что катаральные явления при вирусном гепатите слабо выражены либо отсутствуют вообще. А такие симптомы, как выраженная астения, боли в животе и рвота на фоне снижения температуры, не характерны для ОРВЗ, тем более увеличение печени на фоне «улучшения состояния» (снижение температуры, уменьшение катаральных явлений).