
Медицина для умных. Современные аспекты доказательной медицины для думающих пациентов
Да, SCORE (как и другие калькуляторы) можно использовать самостоятельно, но свой результат лучше обсудить с врачом (особенно если вы в чем-то сомневаетесь). Начать с того, что у некоторых людей вообще не нужно использовать таблицы SCORE, и речь идет даже не о том, что этот калькулятор риска рассчитан только на людей среднего возраста – от 40 до 65 лет. Дело в том, что уровень риска у некоторых людей можно определить сразу, не прибегая к помощи калькулятора.
Например, очень высокий риск сердечно-сосудистых осложнений однозначно имеют люди с уже приобретенными сердечно-сосудистыми заболеваниями. Кроме них, к этой категории относятся люди с тяжелой почечной недостаточностью, а также с сахарным диабетом при наличии у них или признаков диабетического поражения каких-либо органов (например, почек или глаз), или других факторов риска, например, курения, высокого холестерина, высокого давления.
Также без помощи таблиц нередко можно распознать категорию высокого риска: сюда относятся люди с умеренной почечной недостаточностью, с очень высоким уровнем одного из факторов риска (например, с концентрацией общего холестерина ≥8 ммоль/л или артериальным давлением ≥180/110 мм рт. ст.), а также большинство остальных людей с диабетом (за исключением молодежи с 1-м типом сахарного диабета без осложнений).
Если у человека нет ни одного из перечисленных выше обстоятельств, то для оценки его риска в таблице SCORE нужно выбрать тот столбец, который соответствует его полу и статусу курения, а в этом столбце – тот квадрат, который будет наиболее близко подходить к его возрасту, уровню общего холестерина и артериального давления. Если цифра, которая изображена в этом квадрате, окажется менее 1 %, этот человек будет относиться к категории низкого риска. Если там будет от ≥1 % до <5 %, это будет соответствовать умеренному риску. Значение от ≥5 % до <10 % говорит, что его обладатель имеет высокий риск, а ≥10 % – очень высокий риск. Надо заметить, что калькулятор SCORE оценивает риск фатальных событий, то есть вероятность смерти от сердечно-сосудистых заболеваний в течение ближайших 10 лет. Чтобы узнать вероятность любых сердечно-сосудистых событий (и тех, которые заканчиваются смертью, и тех, когда человек заболевает, но остается в живых), полученную цифру надо умножить на 3 у мужчин или на 4 у женщин.
Эти категории риска придуманы для того, чтобы сделать рекомендации по коррекции факторов риска более индивидуальными. Дело в том, что эффект любого профилактического вмешательства бывает тем больше, чем больше исходный риск. В результате одно и то же вмешательство у человека с очень высоким риском и у представителя категории низкого риска, скорее всего, спасет первого из них от какой-нибудь медицинской неприятности, но у второго имеет довольно много шансов оказаться напрасным потому, что с этим человеком и так бы ничего не случилось. Следствием этого будут лишние усилия, лишние денежные затраты и лишний риск побочных эффектов. Конечно, надо учитывать, что эта система разделения людей с высоким и низким риском пока еще далека от совершенства и, вполне вероятно, что в будущем мы научимся это делать гораздо точнее, например, с помощью генетики. Тем не менее пока что у нас нет ничего лучшего, и некоторые советы из следующего раздела будут различаться для людей с различным исходным риском.
Принципы коррекции основных модифицируемых факторов риска
В этом разделе мы поговорим о принципах коррекции основных модифицируемых факторов риска – в той же последовательности, в которой мы перечисляли их в начале этой главы.
КурениеЗдесь никаких разночтений нет и быть не может. Курить вредно всем – и детям, и взрослым, и молодым, и старым, и людям с низким сердечно-сосудистым риском, и представителям групп высокого и очень высокого риска. Половина курильщиков в конце концов умирает именно от предотвратимых последствий этой привычки, и в 50 % этих смертей непосредственной причиной оказываются те или иные сердечно-сосудистые заболевания. Напротив, отказ от этой привычки приводит к снижению сердечно-сосудистого риска примерно в два раза. Более того, если сравнивать все методы профилактики сердечно-сосудистых заболеваний, отказ от курения окажется среди них на первом месте по экономической эффективности (соотношению между масштабом пользы и затратами). При этом, с учетом вполне доказанного вреда от пассивного курения, успешный отказ от курения одного человека во многих случаях помогает нескольким.

В этом месте следует коснуться нескольких распространенных заблуждений, которые мешают многим людям бросить курить. Во-первых, резко бросать курить не вредно, даже если вы уже давно и много курите. Впрочем, это не отменяет того факта, что на свете есть люди, которым комфортнее рубить хвост по частям и постепенно снижать количество выкуриваемых сигарет. Во-вторых, не вредно отказываться от курения и тем людям, которые уже имеют какие-то хронические заболевания. В-третьих, очень многие люди не бросают курить, потому что боятся поправиться. Этот страх имеет под собой некоторые основания: никотин действительно ограничивает способность организма набирать вес, и у многих из нас есть знакомые, которые сильно поправились после того, как бросили курить. Тем не менее на данный момент доказано, что увеличение массы тела именно вследствие отказа от никотина составляет, самое большее, примерно 5 кг, и медицинская польза от отказа от курения значительно превышает потенциальный вред от этой небольшой прибавки. Все многочисленные случаи, когда после отказа от курения люди набирают 15–20 кг, обусловлены различными нарушениями пищевого поведения: например, человек, который привык справляться со стрессовыми ситуациями с помощью сигареты, продолжает тянуть что-то в рот, будучи взволнованным или расстроенным.
Итак, решение принято: вы бросаете курить. Как это сделать так, чтобы процесс прошел максимально легко? Для начала имеет смысл оценить масштаб проблемы. Найдите в интернете и заполните тест Фагерстрема (или попросите своего врача заполнить его с вами). Он позволяет оценить степень никотиновой зависимости и, соответственно, степень той поддержки, которая вам понадобится. Кроме того, можно в течение некоторого времени записывать все ситуации, когда вы закуриваете, – это позволит выявить наиболее значимые для вас провоцирующие факторы. После этого наметьте день отказа от курения: это может быть и рабочий день, и выходной, но лучше не планировать эту дату на те периоды, когда вы ожидаете большой нагрузки на работе или других стрессовых ситуаций. К этому дню следует убрать из дома все сигареты и прочие предметы, которые ассоциируются у вас с курением (пепельницы, зажигалки и т. д.). Кроме того, желательно заранее заручиться поддержкой близких, совсем хорошо – если вы сможете бросать за компанию с кем-то из членов семьи или друзей. Наоборот, в первые дни без сигарет желательно избегать общества курящих людей, а также тех типичных для вас провоцирующих ситуаций, которые вы вычислили на подготовительном этапе. Не забывайте также вознаграждать себя за каждую пройденную ступеньку (день без сигарет, неделя без сигарет и т. д.).
Если у вас уже были неудачные попытки отказа от курения или результаты теста Фагерстрема свидетельствуют о высокой степени никотиновой зависимости, обсудите с врачом возможность дополнительной поддержки. В настоящее время существует несколько лекарственных препаратов, которые облегчают процесс отказа от курения и достоверно увеличивают вероятность успеха, кроме того, во многих случаях также бывает эффективной помощь психолога.
Высокий уровень холестеринаРекомендации в отношении этого фактора риска зависят от расчетного риска у конкретного пациента – и с точки зрения оптимальной интенсивности вмешательства, и с точки зрения желаемого конечного результата. Конечный результат принято оценивать по целевым уровням «вредной» фракции холестерина – холестерина ЛНП. У людей с очень высоким расчетным риском следует стремиться к ЛНП <1,4 ммоль/л, с высоким риском – <1,8 ммоль/л, с умеренным – <2,6 ммоль/л, а при низком риске целевой уровень составит <3,0 ммоль/л.
Каким образом этого можно достичь?
Как мы уже говорили раньше, уровень холестерина в крови значительно меньше зависит от питания, чем принято считать. Поэтому даже самая строгая диета с жестким ограничением пищевых источников холестерина и других жиров снижает холестерин довольно незначительно, хотя и статистически достоверно.
Более того, имеющиеся научные доказательства того, что такая диета может не только снизить уровень холестерина, но и значимо повлиять на вероятность развития сердечно-сосудистых заболеваний, выглядят довольно ненадежно. Зато на свете существует так называемая средиземноморская диета (как можно догадаться из названия, это рацион питания, который характерен для жителей соответствующего региона), которая тоже довольно слабо влияет на уровень холестерина, но зато располагает достаточно убедительной доказательной базой в отношении профилактики сердечно-сосудистых событий. Кроме того, в современном мире доступны вполне эффективные лекарства, которые снижают уровень холестерина и других липидных фракций в значительно большей степени, чем любые диетические вмешательства, – собственно говоря, во многих случаях назначение таких лекарств является единственным реальным способом достижения целевых уровней холестерина. Наиболее часто используемыми лекарствами из этой группы являются представители класса статинов, которые, помимо своего мощного воздействия на уровень холестерина, обладают прекрасно доказанной способностью снижать риски разнообразных приключений в области кардиологии, а также уменьшать вероятность смерти от любых причин. Более того, несмотря на значительную распространенность сомнений в безопасности статинов (вероятно, все интересующиеся этой областью медицины люди хотя бы раз слышали, что «статины разрушают печень»), эти страхи имеют очень мало научных оснований. На самом деле, хотя в начале приема статинов действительно примерно у 3 % пациентов в крови отмечается повышение концентрации ферментов печени, как правило, этот лабораторный феномен не имеет клинического значения, а частота развития острой печеночной недостаточности на фоне статинов не превышает 1 случая на миллион – примерно столько же, сколько и среди населения в целом.
Почему же такие прекрасные эффективные и безопасные статины не назначают абсолютно всем людям просто по факту обнаружения повышенного холестерина? Все очень просто. Люди с низким суммарным риском с большой долей вероятности просто будут принимать таблетки зря. Поэтому общее правило таково: пациенты из групп высокого и очень высокого риска должны начинать медикаментозную терапию немедленно, людям с низким риском, как правило, достаточно здорового образа жизни, а у промежуточной категории решение принимается индивидуально, с учетом предпочтений пациента и ряда дополнительных параметров.
При этом решение ограничиться здоровым образом жизни совершенно не означает никаких драконовских ограничений в области питания. Согласно действующим европейским рекомендациям по профилактике сердечно-сосудистых заболеваний, здоровое питание должно отвечать следующим критериям.
• Содержание в рационе насыщенных жиров должно быть <10 % от энергетической ценности рациона за счет замещения их источниками полиненасыщенных жирных кислот.
• Потребление трансизомеров жирных кислот должно быть сведено к минимуму (они появляются в пище при жарке со значительным количеством масла, также их много в маргарине и в содержащих его продуктах, например, в промышленной выпечке). Общее содержание в рационе трансизомеров должно составлять <1 % от суточного калоража и поступать они должны только из естественных источников (в говядине и коровьем молоке всегда содержатся следовые количества транс-изомеров).
• Потребление поваренной соли должно ограничиваться <5 г в сутки.
• В ежедневный рацион должно входить 30–45 г пищевых волокон, предпочтительно из цельнозерновых продуктов.
• Все люди должны ежедневно потреблять ≥200 г фруктов (примерно 2–3 порции) и ≥200 г овощей (тоже примерно 2–3 порции).
• Рыбу следует есть не реже чем 1–2 раза в неделю, при этом хотя бы один раз в неделю это должна быть жирная рыба.
• В ежедневный рацион должно входить примерно 30 г любых несоленых орехов.
• Если вы в принципе употребляете алкогольные напитки (это не обязательно), то их следует ограничивать 2 стандартными дозами (20 г этанола) в сутки для мужчин и 1 стандартной дозой (10 г этанола) в сутки для женщин.
• В рационе должно быть как можно меньше сахара (не более 10 % от общей энергетической ценности рациона согласно позиции ВОЗ), при этом следует обращать особое внимание на ограничение содержащих сахар напитков.
Артериальная гипертензияКак и в случае с холестерином, тактика в отношении повышенного давления различается в зависимости от расчетного риска, а также от тяжести гипертензии. В частности, у людей с низким риском и не более чем 1-й степенью гипертензии (АД <160/100 мм рт. ст.) в течение 3–6 месяцев пытаются нормализовать давление с помощью немедикаментозных методов, а при более выраженном повышении давления или при высоком исходном риске сразу назначают лекарства одновременно с воздействием на образ жизни. Первоначальной целью у всех пациентов является уровень ниже 140/90 мм рт. ст. В дальнейшем в большинстве случаев (за исключением пожилых людей в возрасте 65 лет и старше) целесообразно попытаться достичь более жесткого целевого уровня ниже 130/80 мм рт. ст. – это сопряжено с рядом медицинских преимуществ, но не всегда хорошо переносится. Надо также оговориться, что большинству людей с артериальной гипертензией для устойчивого контроля АД необходим прием комбинации из хотя бы двух препаратов, однако сейчас доступно много фиксированных комбинаций, которые объединяют эти лекарства в составе одной таблетки и помогают организовать все максимально удобно для пациента.
На данный момент можно считать доказанной эффективность следующих немедикаментозных способов снижения артериального давления.
• Ограничение потребления соли до <5 г в сутки.
• Ограничение алкоголя до тех пределов, о которых уже говорилось выше. При этом очень важно избегать разового потреб-ления значительного количества спиртного.
• Рацион питания в целом должен соответствовать описанным выше принципам здорового питания: необходимо достаточное потребление овощей, фруктов, рыбы, орехов, ненасыщенных жирных кислот (оливкового масла), молочных продуктов с невысокой жирностью и ограничение красного мяса.
• Поддержание нормального диапазона массы тела.
• Регулярные аэробные физические нагрузки.
• При необходимости – отказ от курения.
Физическая активностьПришло время поговорить о том, каким, собственно, должен быть достаточный уровень физической активности. Тут следует сразу уточнить, что для поддержания здоровья сердечно-сосудистой системы наиболее полезны динамические (подвижные) виды физической активности, но в последнее время все больше значения придается и силовым тренировкам. Минимально достаточное количество динамической физической активности у взрослых людей составляет 150 минут в неделю при нагрузке умеренной интенсивности или 75 минут в неделю при интенсивных занятиях соответствующими видами спорта. Возможна также эквивалентная комбинация умеренных и интенсивных нагрузок. Таким образом, мы должны себе хотя бы 30 минут движения в день в течение хотя бы 5 дней в неделю. Эти полчаса в день можно делить на более короткие тренировки, однако их продолжительность не может быть менее 10 минут. Чтобы получить еще больше пользы для здоровья, имеет смысл постепенно увеличивать длительность динамической физической активности до 300 минут в неделю в случае умеренных нагрузок или до 150 минут в неделю для интенсивных тренировок. Известно довольно много способов точной оценки интенсивности физической нагрузки, однако в случае любительского спорта у практически здоровых людей большого смысла в их применении нет, вы можете смело ориентироваться на свои ощущения. Считается, что, если в результате физической нагрузки вы чувствуете себя немного запыхавшимся и вспотевшим, но при этом вам хватает дыхания, чтобы поддерживать разговор, – это умеренный уровень активности, а более высокие уровни нагрузки будут считаться интенсивными. В дополнение к динамическим нагрузкам желательно хотя бы 2 раза в неделю выполнять силовые упражнения.

Избыточная масса тела и ожирение
Для оценки массы тела, как правило, используют или индекс массы тела (он вычисляется по формуле: масса тела в кг/(рост в см2 и довольно часто критикуется по целому ряду соображений), или окружность талии (которая характеризует сердечно-сосудистый риск более точно). Риск сердечно-сосудистых осложнений, по статистике, оказывается наименьшим при индексе массы тела в диапазоне 20–25 кг/см2, а желательный диапазон окружности талии составляет <94 см у мужчин и <80 см у женщин. В основе поддержания массы тела в физиологическом диапазоне лежат уже обсуждавшиеся выше здоровое питание и достаточная физическая активность, кроме того, при наличии нарушений пищевого поведения также будет полезна помощь психолога или психотерапевта. Если дело зашло достаточно далеко, возможны также медикаментозная терапия и хирургические вмешательства (так называемая бариатрическая хирургия). Тем не менее необходимо признаться, что на данном этапе развития человечества не существует идеального способа лечения ожирения (хотя научная работа в этой области ведется достаточно активно), поэтому важно понимать, что здоровый образ жизни полезен сам по себе и пойдет вам на пользу даже в том случае, если показания весов вас разочаровывают.

Раздел 2
Пульмонология
Автор: Василий Штабницкий, пульмонолог, врач функциональной диагностики, кандидат медицинских наук
Астма и ХОБЛ – как избежать этих заболеваний и что с ними делать
Эти болезни очень похожи, и даже частично одинаково лечатся. Но и отличий много. Для начала нужно дать определение этим заболеваниям.
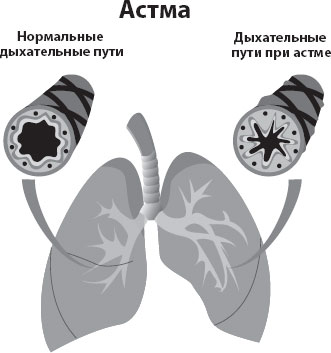
Астма – это хроническое воспалительное заболевание нижних дыхательных путей, чаще всего аллергического характера. Она характеризуется приступами или эпизодами бронхоспазма, когда бронхи сужаются и человек начинает задыхаться.
Причина астмы кроется, чаще всего, в аллергических реакциях. И, если взять микроскоп и посмотреть кусочек бронхов с астмой, мы увидим клетки аллергического воспаления. Эозинофилы вместе с другими клетками будут встречаться во всех слоях бронхов. Эти клетки, а также многие другие, вырабатывают вещества, которые, в процессе аллергических реакций, освобождаются и приводят к бронхоспазмам. Слизистая отекает, идет продукция мокроты. И все это в комплексе затрудняет дыхание.
Астма бывает как аллергическая, так и не аллергическая. Но второй вариант – это более сложное заболевание, про которое не все понятно. Классическая астма – аллергическая. Она возникает как одно из проявлений атопии – свойства организма реагировать на чужеродные объекты, иным образом.
Кроме аллергии, существует много факторов, которые влияют на астму. Это грязный воздух, курение, изжога, прием определенных препаратов. Среди них также важен нервный стресс. Так, болезнь усиливается на фоне нервных переживаний – возникает сильный приступ. Бронхоспазм может появиться и как реакция на вдыхание холодного воздуха.
Бронхоспазм случается всегда, когда в клетках бронхов находятся клетки аллергического воспаления. Как только они оттуда уходят, человек перестает реагировать на раздражители – на стресс, на аллергены, – начинает дышать хорошо, у него уходят все приступы. Мы называем это контролируемой астмой. То есть, астму можно лечить и жить с ней долго без проблем.
ХОБЛ – это хроническое заболевание не только бронхов, но и всех легких. Его тоже можно и нужно лечить. В отличие от астмы, при ХОБЛ бронхи сужаются, но самостоятельно не расширяются. Кроме того, ХОБЛ характеризуется поражением практически всего дыхательного аппарата. Эмфизема легких – это практически синоним ХОБЛ. Меняется эластичность тканей и повышается воздушность легких, казалось бы, это должно быть хорошо для легких, но это не так. Такие легкие уже не являются надувным воздушным шариком, а становятся чем-то вроде целлофанового пакета, который всегда надут, и сам по себе не сдувается. Если в норме мы можем «надуть» легкие, и они сдуются сами, то при ХОБЛ – нет. Мы можем их надуть, но, чтобы сдуть, нам надо приложить усилия.
А если посмотреть через микроскоп кусочек бронхов больного ХОБЛ, мы снова увидим инфильтрацию, то есть заполнение клетками воспаления всех отделов бронхов. Но в отличие от астмы, клетки эти не аллергические. Они тоже вызывают воспаление, но по-другому. При ХОБЛ нет приступообразного бронхоспазма. Бронхи могут быть сужены за счет отека слизистой, большого количества мокроты, самое главное, что бронхи меняются необратимо, мы говорим «ремоделируются», за счет склероза стенки и потери эластичности. Мышцы бронхов будут тоже утолщены, они начнут сужать просветы дыхательных путей, но при этом классических астматических приступов, как правило, нет.
Астма – болезнь аллергическая и является врожденным заболеванием. И факторов риска, провоцирующих ее развитие, очень много. ХОБЛ возникает без аллергии, но исключительно из-за дыма.
ХОБЛ, в отличие от астмы, возникает всегда как приобретенное заболевание.
ХОБЛ – это только следствие курения.
ХОБЛ – искусственно созданная болезнь, которой бы не было, если бы человек не курил.
Также ХОБЛ находят у людей, которые живут в примитивных хижинах, в частности, в Африке. Они сжигают помет коров в очаге для приготовления пищи, что является причиной заболевания ХОБЛ. Эта болезнь развивается при любом воздействии дыма – не важно какого. Плохо собранная русская печь или неправильная конфорка, с которой всю жизнь работала женщина, может приводить к формированию ХОБЛ.
Дым содержит большое количество так называемых активных радикалов, недоокисленных продуктов горения. Любое органическое вещество распадается на СО2 и H2O. Но это на бумаге. В реальности, даже при большой температуре горения образуются разные, в том числе и недоокисленные, предметы горения. В их число входят активные радикалы. Они являются, по сути, кислотой, повреждающей эпителий, который, в свою очередь, выполняет важную защитную функцию дыхательных путей. Когда эпителий погибает, органы дыхания остаются незащищенными. На месте убитых эпителиальных клеток оказываются бактерии. Они начинают размножаться, и, чтобы бороться с бактериями, приходят клетки нейтрофилы, которые борются с бактериями единственным известным им способом – высвобождением ферментов. А уже эти сжигают все на своем пути, в том числе и эластические волокна легких. При постоянном воздействии табачного дыма вот это последствие перерожденного иммунитета приводит к формированию болезни под названием ХОБЛ. Плюс регулярное воспаление приводит к деформации бронхов, продукции мокроты, утолщению мышечного слоя бронхов, что сужает просвет дыхательных путей.
Чтобы астма не развивалась, ее надо вовремя начать лечить. Необходимо прекратить аллергическое воспаление в дыхательных путях, чтобы оно не распространялось дальше. В противном случае организм будет «обучаться борьбе» с новыми аллергенами, усиливать сенсибилизацию. И все больше разных фактов будет вызывать бронхзоспазм. В молодом возрасте аллергическое воспаление протекает гораздо мягче, чем в пожилом. И если астму не лечить, она может тоже сформировать феномен необратимой обструкции. Необходимо регулярно употреблять правильные препараты и прекратить контактировать с аллергенами.
Лечение астмы и ХОБЛ
Теперь непосредственно о лечении. С середины 90-х годов астму лечат ингаляционными кортикостероидами. При их постоянном применении у 95 % пациентов полностью исчезает аллергическое воспаление из бронхов. Клетки, которые вызывали воспаление, исчезают, отек спадает, мокрота перестает выделяться. Уменьшается степень гипертрофии мышц бронхов и пропадает феномен бронхоспазма. После лечения легкие и бронхи больного астмой ничем не отличаются от легких и бронхов здорового человека.
До сих пор существует миф, что лечиться гормонами небезопасно, что от этого бывают самые неприятные побочные эффекты: ожирение, эндокринные заболевания, сахарный диабет, повышение артериального давления, кожные проблемы, иммунодефицит, остеопороз, катаракта. И, действительно, таблетированный прием гормонов крайне опасен, особенно в течение длительного срока. Современные гормональные препараты (ингаляторы), которые лечат астму, не имеют этих побочных эффектов. Их можно использовать в любом возрасте – от 0 до 100 лет. Единственное отличие – детям нужны только специальные средства доставки (спейсер) лекарства, так как они сами вдыхать препарат не могут.