
Женское здоровье. Большая медицинская энциклопедия
Слабые и средние проявления рахита сейчас встречаются, и не так уж редко. Причины могут быть очень незначительные. Например, ребенок живет в квартире, в которой солнце бывает редко (окна выходят на север или север-восток), а гулять маме часто с ним некогда (витамин D образуется в коже под действием ультрафиолетового излучения солнца), либо недостаточно полноценное питание ребенка (витамин D содержится в рыбьем жире, яичном желтке, печени животных и рыб, сливочном масле и молоке). И третья причина, которая часто не учитывается ни мамами, ни врачами: частые беременности, малый промежуток между беременностями (1–2 года), когда организм матери еще не восстановился после первой беременности, а уже необходимо строить другой организм. Кстати, и у самой матери при этом нарушается костная система (так как кальций организм плода черпает из ее костей), прежде всего страдают зубы у беременной.
Избыток витамина D бывает при передозировке его препаратами (при лечении рахита), когда неправильно рассчитали дозу и время лечения (чаще при использовании спиртовых растворов витамина D, масляные растворы лучше): отмечаются избыточное отложение кальция в эпифизах костей, в стенках сосудов, почках, сердце, снижается аппетит, вес падает, появляется нарушение стула (поносы и др.).
Но нелеченый рахит еще хуже – кривые ноги, общее ослабление организма, как следствие – позднее половое созревание, частые ОРВИ, плохая успеваемость в школе и т. д. Следовательно, не леча рахит, можно изменить судьбу ребенка в худшую сторону. Но и лечить надо «с умом», правильно оценить степень проявления рахита, возраст и вес ребенка. В процессе лечения нужно тщательное наблюдение за ребенком. По ликвидации симптомов рахита повторных курсов уже не требуется. Кривые ноги могут после первого же курса выпрямиться. Но относительно крупная голова, несколько утолщенные запястья и голеностопы могут остаться на всю жизнь. Кроме того, у таких детей возможно развитие плоскостопия. Рахит может быть у вполне крепких, крупных при рождении детей, которых хорошо (много) кормят, но питание их нерационально и они мало бывают на воздухе и на солнце.
Третий витамин, который очень важен для детского организма, – витамин С. Эти витамины – А, С, D – основные для ребенка. Витамин С – аскорбиновая кислота – это общеизвестный витамин, он не синтезируется в организме, а должен поступать в готовом виде с пищей. Причем его передозировки не бывает, так как излишнее количество тут же выводится с мочой через почки. Его поступление должно быть ежедневным. Все окислительно-восстановительные процессы протекают с участием витамина С: он повышает активность ферментов, свертываемость крови, укрепляет сосудистую стенку и повышает устойчивость к инфекционным болезням. При недостатке витамина С наблюдаются следующие симптомы: общая слабость, быстрая утомляемость, плохой аппетит, т. е. общие признаки недомогания. Если не компенсировать витаминную недостаточность в этой стадии, появляется повышенная кровоточивость – вначале на деснах, затем на других слизистых и на коже – сначала мелкие точечные, затем и более обширные. Кровоизлияния в мышцы, суставы и сухожилия сопровождаются мышечной слабостью, болями, движения в суставах ограниченны и болезненны. В сильно запущенной стадии, при долгом отсутствии витамина С в пище, появляются воспалительные процессы на деснах, десны опухают, зубы расшатываются и выпадают – это так называемая цинга.
Аскорбиновая кислота содержится во всех свежих овощах, фруктах, ягодах, зелени. Особенно ее много в плодах шиповника, в иглах хвойных деревьев, а также в плодах черной смородины, цитрусовых, репчатом и зеленом луке и др. В продуктах животного происхождения витамин С содержится в молоке, мясе и печени при условии, что это животное питалось свежей травкой, содержащей витамин С.
При заболевании ребенка, при повышенной физической или умственной активности, стрессах, перемене климата, т. е. во всех случаях, когда происходит активизация окислительно-восстановительных процессов и обмена веществ, потребность в витамине С повышается. В этих случаях можно давать ребенку синтетические препараты витамина С, так как их передозировка невозможна, а польза может быть очень большая.
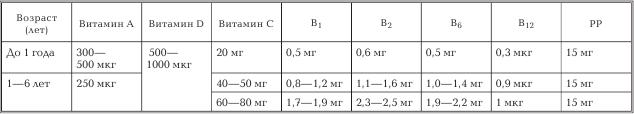
Следует учитывать, что при замораживании фруктов, ягод витамин С сохраняется, а вот при тепловой обработке очень быстро разрушается. Суточная потребность на первом году жизни составляет 20 мг/сут., 40–50 мг – от 1 до 6 лет, 60–80 мг – для школьников.
Витамины группы В: для ребенка наибольшее значение имеют витамин В1, витамин В2 (рибофлавин), витамин В5 (РР – никотиновая кислота) и некоторые другие.
Витамин В1 участвует в обмене веществ, при его отсутствии в организме ребенка накапливаются промежуточные (недоокисленные) продукты расщепления углеводов и белков, что проявляется изменениями со стороны мышечной и нервной системы – от мышечной слабости до судорог в конечностях и параличей. Поэтому он и называется «антиневритный». Синтетическими препаратами витамина В1 лечат заболевания и поражения центральной нервной системы и др. Витамин В1 (тиамин) в основном находится в злаках, в ржаном, пшеничном хлебе, дрожжах, бобах, печени, почках, яичном желтке.
Потребность в витамине В1 на первом году – 0,5 мг/сут.; от 1 до 6 лет – 0,8–1,2 мг/сут.; школьникам – 1,7–1,9 мг/сут.
Витамин В2 (рибофлавин) входит в состав окислительно-восстановительных ферментов и участвует в обмене веществ.
Гиповитаминоз В2 в чистом виде бывает редко и обычно сочетается с проявлением недостаточности других витаминов группы В. Витамин В2 поступает в организм в основном с мясными продуктами, молоком, яйцами, плодами, злаками и овощами; особенно богаты им дрожжи пивные и пекарские, молоко и молочные продукты, сыр, творог.
Потребность в витамине В2: 0,6 мг/сут. в первый год жизни: 1,1–1,6 мг/сут. – от 1 до 6 лет; 2,3–2,5 мг/сут. – для школьников.
В6 (пиридоксин) также участвует в окислительно-восстановительных процессах, оказывает влияние на нервную деятельность и кроветворение. При его недостатке особенно выражены проявления со стороны нервной системы (повышенная возбудимость, раздражительность до развития судорожного синдрома), а также общие признаки (вялость, апатия, снижение аппетита и др.), изменения в крови (анемия, снижение лейкоцитов). Поэтому витамин В6 в лечебных дозах используется для лечения заболеваний нервной системы, заболеваний крови. Витамин В6 содержится в мясе, печени, рыбе, яичном желтке, овощах, фруктах, дрожжах. Суточная потребность – 0,5 мг/сут. в раннем возрасте; 1,0–1,4 мг/сут. – в 3–6 лет и 1,9–2,2 мг/сут. – для школьников.
Витамин В12 (цианокобаламин) также участвует в процессе кроветворения и в обмене белков, в работе нервной системы. В12 поступает как с пищей (молоко, сыр, мясо, печень, яичный желток), так и синтезируется в кишечнике. Суточная потребность в витамине В12 у детей до 1 года – 0,3 мкг в сут., в 2–3 года – 0,9 мкг в сут.
Витамин Е (токоферол) участвует в синтезе гормонов, это «гормональный» витамин: он обеспечивает нормальную гормональную функцию при зачатии, при вынашивании плода для сохранения беременности, в период полового развития и в период гормональной активности женщины. Это гормон развития. Также витамин Е находится в растительном масле (нерафинированном), в зеленых частях растений, в яичном желтке, молоке и сливочном масле. Витамин Е – мощный антиоксидант, необходим для нормальной работы нервно-мышечного аппарата и для процесса кроветворения.
Из других витаминов для ребенка играют большую роль: В3 (никотиновая кислота, витамин РР), рутин (витамин Р), витамин В5 (пантотеновая кислота), фолиевая кислота (витамин Вс), витамин К (влияющий на свертывание крови).
Таблица № 7
Минимальная суточная потребность в некоторых витаминах
Гормоны нормализуют специфический и неспецифический иммунитет, оказывают разностороннее влияние на обмен веществ, являются также регуляторами центральной и вегетативной нервной системы. При нарушении гормонального равновесия нарушается физическое и психомоторное развитие девочки.
Все эндокринные железы в организме девочки взаимосвязаны и взаимозависимы. В разные периоды детства различно влияние тех или других желез.
Щитовидная железа у новорожденной относительно больше, чем в последующие годы, но ткань ее незрелая. Ранее было отмечено, что девочка находится во внутриутробном периоде под действием гормонов плаценты матери (эстрогенов), это же относится и к другим гормонам. Плод находится под воздействием гормона щитовидной железы матери. Затем в первые 2 месяца после рождения функция железы несколько понижена; с 6 месяцев до 1,5–2 лет функция щитовидной железы максимальна; после 2 лет она снова несколько снижается, чтобы значительно усилиться в препубертатный период, и в 14–15 лет достигает максимума – в этот период она даже припухшая, действующим началом железы являются два гормона – тироксин и трийодтиронин, содержащий йод. Отсюда понятно, почему для успешного функционирования организма необходим йод, количество йода должно с возрастом увеличиваться. Щитовидная железа является одним из главных нормализаторов обмена веществ, оказывает влияние на возбудимость центральной нервной системы, по принципу обратной связи тормозит гипофиз, усиливает функцию мозгового слоя надпочечников.
При недостатке у девочки йода или самих гормонов щитовидной железы наблюдаются задержка роста (приостанавливается рост костей), отсталость психологического развития, гипоплазия (недоразвитость) половых органов, значительное снижение основного обмена, общая заторможенность. И, наоборот, резкое повышение основного обмена и возбудимость нервной системы говорят о гиперфункции щитовидной железы.
Гипофиз уже в ранние сроки беременности формируется и начинает потихоньку вырабатывать свои гормоны (так называемые тропные гормоны), которые по принципу положительной и отрицательной обратной связи регулируют образование всех гормонов организма. Это – гормональный центр организма. В нем выделяют 3 до-ли – переднюю, среднюю и заднюю. Передний гипофиз непосредственно производит и выделяет в кровь свои тропные гормоны: СМТ – соматотропный гормон, или гормон роста, АКТГ – адренокортикотропный (регулирующий надпочечники, которые выделяют ГК – глюкокортикоиды, мужские половые гормоны и др.), ТТГ – тиреотропный гормон (стимулирует щитовидную железу) и 3 гонадотропных гормона у девочки (ФСГ – фолликулостимулирующий, ЛГ – лютеонизирующий и ЛТГ – лютеотропный), которые стимулируют развитие фолликула в яичнике, овуляцию (выход яйцеклетки из фолликула в брюшную полость) и развитие желтого тела на месте развивавшегося фолликула, т. е. формируют двухфазный менструальный цикл девочки и женщины. Кроме того, гонадотропные гормоны девочки оказывают действие и на молочную железу (пролактин), ее рост и созревание.
Средний гипофиз выделяет нейрогормон – интермедин.
Задняя доля (нейрогипофиз) – это единая гипоталамо-гипофизарная система. Нейрогипофиз очень тесно связан с гипоталамусом – высшим мозговым центром, контролирующим гипофиз и формирующим выделение его тропных гормонов. В гипоталамусе различают несколько отделов (ядер): некоторые выделяют рилизинг-факторы, которые по принципу положительной и отрицательной обратной связи контролируют тропные гормоны; другие выделяют гормон окситоцин (усиливает сокращения беременной матки) и вазопрессин (адиуретин – повышает кровяное давление за счет усиления обратного всасывания воды и торможения мочеиспускания).
При нарушении гипоталамо-гипофизарной системы и уменьшении выработки тропных гормонов гипофизом развиваются гипофизарный нанизм (карликовый рост, задержка полового развития), но психика практически не страдает в отличие от гипотиреоза (недостатка гормонов щитовидной железы). Кроме того, при нарушениях в гипоталамусе появляются расстройства жирового и основного обмена, с нарушением полового развития – адипозогенитальная дистрофия; при гиперфункции гипоталамо-гипофизарной системы – гигантизм, или акромегалия (увеличение рук и ног). Таким образом, видно, какую огромнейшую роль играют гипофиз и гипоталамус в жизни растущего организма.
Есть такой гормональный орган, который присутствует только в организме растущем, а у взрослых заменен жировой тканью, – это вилочковая железа (зобная железа) – она к периоду полового созревания достигает максимального развития.
Главная функция зобной железы – защита иммунитета и ускорение роста организма, повышение мышечной деятельности, участие в тканевой дезинтоксикации, образовании антител и продукции лимфоцитов, регуляции всех видов обмена.
Надпочечники состоят из 2 слоев – мозгового и коркового, причем у плода и новорожденной они чуть больше, чем у взрослого. Клетки надпочечников плода далеко не зрелые, строение, например, коркового слоя заканчивается лишь к концу 1-го – началу 2-го года жизни девочки.
В мозговом слое образуются адреналин и норадреналин («гормоны стресса», «гормоны адаптации», гормоны, поддерживающие сосудистый тонус и общий тонус всего организма); в коре надпочечников образуются кортикостероиды 3 групп: глюкокортикоиды – ГК (переводят белки в углеводы, участвуют в энергетическом обмене, оказывают противовоспалительное и десенсибилизирующее действия); кортикостероиды – мужские половые гормоны в большем количестве, поэтому кортикостероиды обладают андрогенным (мужским) действием: повышенное оволосенение конечностей, рост волос по мужскому типу на затылке и на лбу, грубоватый голос и др. Третий вид гормонов, вырабатываемых корой надпочечников, – минералокортикоиды, которые влияют на обмен углеводов и водно-солевой обмен, на соотношение Na+ и К+, способствуя задержке в организме Na+ и с ним – воды (из минералокортикоидов наибольшее значение имеет альдостерон).
Гормоны коры надпочечников имеют большое значение в борьбе с токсическими и инфекционными агентами, они играют важную роль в поддержании связи с другими гормонами в организме, поэтому именно в растущем организме они очень важны.
Глава 2. Нервно-психическое развитие девочек
Мозг новорожденной девочки относительно велик по массе – 350–380 г и составляет около 10–12 % массы тела, но он далеко не зрелый и не сформированный. Нервные клетки не вполне оформлены, клеточные слои не разграничены, оболочки нервных путей (миелиновые оболочки) только начинают формироваться. Большие полушария мозга еще не функционируют. Относительно зрелые к моменту рождения – область дыхательного центра в продолговатом мозге и подкорковые образования, гипофиз, гипоталамус.
Мозговая ткань очень богата водой, борозды выражены слабо, а некоторые из них отсутствуют. Мозжечок тоже развит слабо, имеет также неглубокие борозды и более продолговатую форму.
Спинномозговой канал у новорожденных развивается раньше и к моменту рождения оказывается более оформленным по строению, а также он относительно длиннее, чем у взрослых. Вот почему у ребенка вначале развиваются двигательные функции и лишь позже начинает развиваться психика. Структура и функция органов взаимосвязаны. Уровень развития структуры определяет и уровень функции органа.
Незрелость центральной нервной системы особенно проявляется в первый месяц жизни, когда у ребенка в основном фиксируются безусловные рефлексы (они на уровне спинного мозга), пониженная возбудимость, легкая утомляемость, а при действии любых раздражителей у ребенка отмечается реакция всего организма.
Самый главный к моменту рождения – это пищевой рефлекс, проявляющийся поиском материнской груди ртом, сосательными и глотательными движениями.
Головной мозг и у взрослого работает по принципу доминанты: то, что считается наиболее важным в данный момент, тормозит другое, менее важное. Так вот, у новорожденной имеется всего лишь одна доминанта – пищевая: поиск материнской груди и сосание, тормозящая в этот момент другие общие реакции (плач, движение).
Новорожденная физически беспомощна: мышцы развиты слабо, они находятся в повышенном тонусе, особенно сгибатели, поэтому ручки и ножки согнуты.
Только в период новорожденности (а некоторые и немного позднее) выявляются следующие рефлексы:
1) зевание;
2) хоботковый (выпячивание губ при поколачивании щеки у рта);
3) положительный рефлекс Бабинского (при раздражении внутренней поверхности стопы происходят тыльное сгибание большого пальца и подошвенное сгибание остальных пальцев стопы);
4) рефлекс охватывания Моро (при неожиданном хлопке двумя руками с обеих сторон возле лежащего ребенка он раскидывает полусогнутые в локтях руки и растопыривает пальцы, а затем следует движение рук в обратную сторону);
5) тонический рефлекс рук (при прикосновении к ладони отмечается схватывание и прочное держание предмета);
6) положительный симптом Кернинга (невозможность полного разгибания ноги в колене, когда оно согнуто в тазобедренном суставе);
7) положительный феномен ползания (лежа на животе, малыш рефлекторно отталкивается ножками от приставленной к подошвам руки) и др.
Эти рефлексы в дальнейшем исчезают.
Осязание, обоняние, вкус у новорожденной более-менее выражены. Движения глаз не совсем координированы, часто бывает физиологическое косоглазие. Вначале слух понижен, но в течение 1-й недели жизни слух у ребенка улучшается. Мимика лица новорожденной говорит о приятных или неприятных ощущениях.
Для развития зрительных и слуховых анализаторов девочка нуждается в постоянных зрительных и слуховых раздражителях (а также, конечно, вкусовых и тактильных). Необходимо с 3-недельного возраста подвешивать над кроваткой яркие игрушки-погремушки. Очень важно в это время для девочки видеть склоненное улыбающееся лицо матери, слышать ее ласковые слова.
У месячного ребенка крик уже имеет какую-то выразительность, эмоциональные оттенки. Именно в этом возрасте появляется первая улыбка, что приносит огромную радость родителям и становится событием в семье.
Месячная девочка при положении на животе пытается поднять головку.
Повышенный тонус мышц снижается, девочка начинает потягиваться.
Если ставить ее на стол, поддерживая под мышки, она упирается ножками.
Некоторые рефлексы новорожденной еще у нее остаются: симптом Кернинга (невозможность полного разгибания ноги в колене, если она согнута в тазобедренном суставе), феномен ползания и тонический рефлекс рук (при прикосновении к ладони охватывает и крепко держит какой-либо предмет или мамин палец).
Сон длится около 20 ч в сутки.
Если новорожденной вполне хватало для обеспечения существования безусловных рефлексов, то в месячном возрасте уже начинают формироваться условные рефлексы. Первый условный рефлекс – если ребенка кормят через строго определенное время (3 ч), то у него именно через это время возникает голодное возбуждение, и он кричит. Но на первом месяце жизни условные рефлексы вырабатываются слабо и непостоянно. В процессе роста и развития условные рефлексы становятся более устойчивыми, образуются быстрее и более дифференцированны (т. е. более разнообразны). В процессе выработки условных рефлексов между организмом ребенка и окружающей средой происходит непрерывное взаимодействие, в результате чего и формируются нервные и психические процессы.
С самого начала формирование условных рефлексов у детей происходит неодинаково, с разной силой, уравновешенностью и подвижностью нервных процессов. Это зависит от унаследованных ребенком особенностей нервной системы, в результате чего в дальнейшем формируются различные типы высшей нервной деятельности, его темперамент.
Типы темперамента:
1) сангвиник – сильный, уравновешенный, подвижный («живой»);
2) холерик – сильный, подвижный, но неуравновешенный, с преобладанием возбуждения («безудержный»);
3) флегматик – сильный, уравновешенный, но с низкой подвижностью нервных процессов («спокойный»);
4) меланхолик – слабый тип, отличающийся слабостью процессов торможения и возбуждения.
Формирование психической деятельности ребенка осуществляется под влиянием окружающих его взрослых, под влиянием самостоятельной деятельности и в результате влияния окружающих детей.
На 1-м году основную роль играют родители. На 2-м и 3-м году играют роль и самостоятельный опыт, и влияние других детей.
С развитием ребенка на смену некоординированным, беспорядочным движениям конечностей постепенно приходят координированные и более плавные движения.
На 2-м месяце уже четко проявляется зрительное и слуховое сосредоточение, у девочек лучше получается следить за двигающимися яркими предметами, прекращать сосание при показывании яркого предмета. Девочка четко реагирует на человеческий голос и любой неожиданный звук, в этом заключается ориентировочная реакция.
Когда девочка лежит на животе, она хорошо поднимает голову и даже приподнимает грудь; если взять ее вертикально, удерживает голову уже в течение 1–1,5 мин, а если поставить на стол, поддерживая под мышки, долго стоит, но не сгибает ножки.
Из рефлексов новорожденных остается только симптом Кернинга (повышенный тонус сгибания ног). Тонический рефлекс рук, обусловленный повышенным тонусом мышц верхних конечностей, исчезает, так как исчезает и повышенный тонус рук, кулачок уже раскрывается, девочка начинает удерживать предметы всей рукой.
Она часто улыбается в ответ на улыбку взрослых, гулит более определенно, может спокойно бодрствовать сама какое-то время.
В 3 месяца девочка уже хорошо зрительно концентрируется и длительно наблюдает за предметом, в вертикальном положении может находиться до 5–6 мин, поддерживаемая под мышки; четко улавливает различные звуки и поворачивается в направлении звука. Беспорядочный поиск ртом материнской груди сменяется открыванием рта при приближении к груди, при виде бутылочки или ложечки (условный рефлекс).
Лежа на животе, она поднимает туловище, вовлекая в это дело предплечья и локти, и держится несколько минут; сидит при поддержке за таз; переворачивается со спины на бок; свободно держит головку.
Движения руками становятся более осознанными: малышка тянет предметы в рот, ощупывает свою пеленку, тянется к игрушкам, удерживает игрушку.
У некоторых исчезает уже и симптом Кернинга. Иногда девочка уже узнает мать, смеется в хорошем настроении, криком выражает неудовольствие, гуление становится более разнообразным.
В ответ на разговор с ней проявляет радость, улыбается, гулит, оживленно двигает руками и ногами («комплекс оживления»), а также с удовольствием слушает музыку.
В 4 месяца девочка хорошо следит глазами за перемещающимися предметами уже в положении на животе. Она ощупывает материнскую грудь при кормлении, узнает знакомые лица.
У всех в этом возрасте исчезает симптом Кернинга, т. е. физиологическая гипертония мышц нижних конечностей.
Приподнимаясь на руках, малышка уже опирается только на ладони, поворачивается со спины на бок и может повернуться на живот, делает «мостик», гладит и удерживает игрушки. Если поставить ее на стол, поддерживая под мышки, она хорошо опирается на ножки.
Девочка уже долго гулит, начинает «петь»; если она недовольна, то уже не кричит, а хнычет; громко смеется, если с ней заигрывают. Может сидеть при поддержке за руки.
5-месячная девочка отлично знает мать, на разных людей реагирует по-разному. Она уверенно хватает предметы и тащит их в рот, при этом в каждой руке удерживая по одному предмету не менее 20–30 с.
Она хорошо сидит с поддержкой, но позвоночник еще легко подвижен и очень гибок, а мышцы слабы, из-за этого при сидении у нее появляется резкий кифоз, как бы горб, поэтому долго сидеть в 5 месяцев нельзя.
Если малыша поставить на ножки и при этом его придерживать, то ножки не подгибаются и он ими переступает. При рассмотрении предметов на близком расстоянии уже четко проявляется аккомодация, т. е. содружественное движение обоими глазами (физиологическое косоглазие новорожденных проходит).
Девочка уже различает основные цвета и формы предмета, а также различает интонации голоса. Подолгу гулит.
В 6 месяцев свободно берет игрушку независимо от своего положения и положения игрушки. Она хватает игрушку одной рукой, при этом уже может проделывать различные манипуляции с игрушкой (размахивать, поднимать и т. д.).

